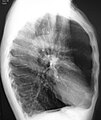
بیماری مزمن انسدادی ریه: تفاوت میان نسخهها
جز ←تشخیص: اصلاح جزئی |
←تنفسسنجی: ترجمه توسط پروژه TWB (رضا ابراهیمی، امیر حیدری و محمدعلی عمرانی) |
||
| خط ۸۱: | خط ۸۱: | ||
معاینه جهت تشخیص بیماری COPDباید در تمامی افراد بین سنین 35 تا 40 سال که دارای [[تنگی نفس|کوتاهی تنفس]]، سرفهی مزمن، تولید خلط و یا سرماخوردگیهای مداوم در طول فصل زمستان هستند و کسانی که سابقهی قرار گرفتن در معرض عوامل خطر بیماری را دارند صورت گیرد. <ref name=GOLD2013Chp2/><ref name=NICE2010P60/> [[تنفسسنجی]] به دنبال آن صورت میگیرد تا تشخیص تأیید شود. <ref name=GOLD2013Chp2/><ref name=Qas2011/> |
معاینه جهت تشخیص بیماری COPDباید در تمامی افراد بین سنین 35 تا 40 سال که دارای [[تنگی نفس|کوتاهی تنفس]]، سرفهی مزمن، تولید خلط و یا سرماخوردگیهای مداوم در طول فصل زمستان هستند و کسانی که سابقهی قرار گرفتن در معرض عوامل خطر بیماری را دارند صورت گیرد. <ref name=GOLD2013Chp2/><ref name=NICE2010P60/> [[تنفسسنجی]] به دنبال آن صورت میگیرد تا تشخیص تأیید شود. <ref name=GOLD2013Chp2/><ref name=Qas2011/> |
||
===تنفسسنجی=== |
=== تنفسسنجی === |
||
آزمایش [[تنفسسنجی]] |
آزمایش [[تنفسسنجی]] اندازهٔ مسدود بودن مسیر هوایی موجود را میسنجد و عموماً بعد از استفادهٔ [[bronchodilator]] به کار میرود که نوعی درمان برای باز کردن مسیرهای هوایی است.<ref name=Qas2011/> دو مؤلفهٔ اصلی با این تشخیص اندازهگیری میشوند: حجم هوای تنفسی تحمیلی در یک ثانیه (FEV<sub>1</sub>) از تنفس که بیشترین میزان هوایی است که میتواند در اولین ثانیهٔ تنفس وارد ریهها گردد و [[ظرفیت حیاتی|ظرفیت حیاتی تحمیلی]] (FVC) که بیشترین میزان هوایی است که میتواند در یک نفس عمیق وارد ریهها شود.<ref name=Young2010>{{cite book|last=Young|first=Vincent B.|title=Blueprints medicine|year=2010|publisher=Wolters Kluwer Health/Lippincott William & Wilkins|location=Philadelphia|isbn=978-0-7817-8870-0|page=69|url=http://books.google.ca/books?id=_DHtahEUgXcC&pg=PA69|edition=5th}}</ref> معمولاً ۷۵ تا ۸۰ درصد از میزان FVC در اولین ثانیه خارج میشود<ref name=Young2010/> و [[نسبت FEV1/FVC|FEV <sub>1</sub>نسبت FVC]] کمتر از هفتاد درصد در شخصی با علائم COPD نشان میدهد که وی مبتلا به این بیماری شده است.<ref name=Qas2011/> بر اساس این معیارها، آزمایش تنفسسنجی میتواند از قبل به تشخیص در سالمندان بینجامد.<ref name=Qas2011/> معیار [[مؤسسهٔ ملی مزایای کلینیکی]] علاوه بر اینها شامل اندازهٔ FEV <sub>1</sub> کمتر از هشتاد درصد پیشبینی شده است.<ref name=NICE2010P60/> |
||
شواهد استفاده از تنفسسنجی برای افرادی که فاقد علائم هستند در تلاش برای [[آزمایش غربالگری (پزشکی)|تشخیص زودتر شرایط]] نتیجه قاطعی ندارد و در نتیجه در حال حاضر توصیه نمیشود. |
شواهد استفاده از تنفسسنجی برای افرادی که فاقد علائم هستند در تلاش برای [[آزمایش غربالگری (پزشکی)|تشخیص زودتر شرایط]] نتیجه قاطعی ندارد و در نتیجه در حال حاضر توصیه نمیشود.<ref name=GOLD2013Chp2/><ref name=Qas2011>{{cite journal|author = Qaseem A, Wilt TJ, Weinberger SE, Hanania NA, Criner G, van der Molen T, Marciniuk DD, Denberg T, Schünemann H, Wedzicha W, MacDonald R, Shekelle P|title = Diagnosis and management of stable chronic obstructive pulmonary disease: a clinical practice guideline update from the American College of Physicians, American College of Chest Physicians, American Thoracic Society, and European Respiratory Society|journal = Ann. Intern. Med.|volume = 155|issue = 3|pages = 179–91|date=August 2011|pmid = 21810710|doi = 10.7326/0003-4819-155-3-201108020-00008}}</ref> [[بیشترین میزان جریان تنفسسنجی]] (حداکثر سرعت نفس کشیدن)، که معمولاً در تشخیص بیماری آسم به کار میرود، برای شناسایی COPD کافی نیست.<ref name=NICE2010P60/> |
||
=== شدت === |
|||
<!--{|class="wikitable" style = "float: right; margin-left:15px; text-align:center" |
|||
|+مقیاس MRC در رابطه با تنگی نفس<ref name=NICE2010P60/> |
|||
|- |
|||
! Grade!! Activity affected |
|||
|- |
|||
|1||Only strenuous activity |
|||
|- |
|||
|2||Vigorous walking |
|||
|- |
|||
|3||With normal walking |
|||
|- |
|||
|4||After a few minutes of walking |
|||
|- |
|||
|5||With changing clothing |
|||
|} |
|||
{|class="wikitable" style = "float: right; margin-left:15px; text-align:center" |
|||
|+درجه طلایی<ref name=GOLD2013Chp2/> |
|||
|- |
|||
! Severity!! FEV<sub>1</sub> % predicted |
|||
|- |
|||
|Mild (GOLD 1)||≥۸۰ |
|||
|- |
|||
|Moderate (GOLD 2)||50–79 |
|||
|- |
|||
|Severe (GOLD 3)||30–49 |
|||
|- |
|||
|Very severe (GOLD 4)||<30 or [[chronic respiratory failure]] |
|||
|}--> |
|||
روشهای زیادی برای تعیین تأثیر COPD بر روی افراد وجود دارد.<ref name=GOLD2013Chp2/> پرسشنامه اصلاح شده [[شورای تحقیقات پزشکی انگلستان]] (nMRC) یا تست ارزشیابی COPD (CAT) پرسشنامههای سادهای هستند که ممکن است برای تعیین شدت علائم استفاده شوند. اعداد اختصاص داده شده به CAT بین ۰ تا ۴۰ میباشد و هرچه این عدد بزرگتر باشد، بیماری شدیدتر است.<ref name=ATS>{{cite web|title=COPD Assessment Test (CAT)|url=http://www.thoracic.org/assemblies/srn/questionaires/copd.php|publisher=[[American Thoracic Society]]|accessdate=November 29, 2013}}</ref> تنفسسنجی ممکن است به تعیین شدت محدودیت عبور جریان هوا کمک کند.<ref name=GOLD2013Chp2/> این میزان معمولاً بر اساس FEV<sub>1</sub> است و به عنوان درصد «معمولی» پیشبینیشده برای سن، جنسیت، قد و وزن فرد میباشد.<ref name=GOLD2013Chp2/> هر دو رهنمود آمریکایی و اروپایی توصیه میکنند که توصیههای درمانی تا حدی بر پایه FEV<sub>1</sub> قرار بگیرد. رهنمودهای GOLD پیشنهاد میکند افراد بر اساس ارزیابی نشانهها و محدودیت عبور جریان هوا به چهار گروه تقسیم شوند.<ref name=GOLD2013Chp2/> کاهش وزن و ضعف عضلات و همچنین وجود بیماریهای دیگر نیز باید مد نظر قرار گیرد.<ref name=GOLD2013Chp2/> |
|||
=== تستهای دیگر === |
|||
انجام [[رادیوگرافی قفسه سینه]] و [[شمارش کامل خون]] ممکن است در زمان تشخیص، احتمال ابتلا به شرایط دیگر را از میان بردارد.<ref name=NICE2010P70/> نشانههای مخصوص در رادیوگرافی شامل گشاد شدن ششها، [[دیافراگم]] صاف، فضای خالی افزایش یافته پشت جناغ و [[آبکیسه]] میباشد، این در حالی است که میتواند بیماریهای ریوی دیگر مانند [[سینهپهلو]]، اِدِم ریه یا [[پنوموتوراکس]] را شامل نشود.<ref name=Old2007>{{cite journal|author=Torres M, Moayedi S|title=Evaluation of the acutely dyspneic elderly patient|journal=Clin. Geriatr. Med.|volume=23|issue=2|pages=307–25, vi|date=May 2007|pmid=17462519|doi=10.1016/j.cger.2007.01.007}}</ref> اسکن رزلوشن بالای [[توموگرافی رایانهای]] از سینه ممکن است پخش آمفیزم در ریه را نشان دهد و میتواند احتمال ابتلا به بیماریهای ریوی دیگر را از میان بردارد.<ref name=Harr2012/> این مورد، غیر از مواقعی که عمل جراحی انجام شده است، به ندرت بر مدیریت بیماری تأثیر میگذارد. [[فشار گاز خون شریانی]] برای تعیین نیاز به اکسیژن استفاده میشود و برای افرادی که FEV<sub>1</sub> آنها کمتر از ۳۵٪ پیشبینی شده است، افرادی که اشباع اکسیژن خون آنها کمتر از ۹۲٪ است و افرادی که علائم نارسایی احتقانی قلبی دارند توصیه میشود. در مناطقی از جهان که نقص آنتی تریپسین آلفا-۱ شایع است، باید از افراد دچار COPD (مخصوصاً افراد زیر ۴۵ سال که آمفیزم روی قسمتهای تحتانی ریههایشان اثر گذاشته است) آزمایش گرفته شود.<ref name=GOLD2013Chp2/> |
|||
<gallery> |
|||
File:COPD.JPG|alt=A black and white image, with a small white heart in the middle and large black lungs around it|Chest X-ray demonstrating severe COPD. Note the small heart size in comparison to the lungs. |
|||
File:Barrowchest.JPG|A lateral chest x-ray of a person with emphysema. Note the barrel chest and flat diaphragm. |
|||
Image:BullaCXR.PNG|Lung bulla as seen on CXR in a person with severe COPD |
|||
Medical X-Ray imaging WFH07 nevit.jpg|A severe case of bullous emphysema |
|||
File:Bullus emphasemaCT.png|Axial CT image of the lung of a person with end-stage bullous emphysema. |
|||
</gallery> |
|||
=== تشخیص افتراقی === |
|||
COPD باید از دلایل دیگر تنگی نفس مانند [[نارسایی قلب]]، [[آمبولی ریه]]، [[سینه پهلو]] و [[پنوموتوراکس]] متمایز شود. اکثر افراد مبتلا به COPD به طور اشتباه فکر میکنند که [[آسم]] دارند.<ref name=EB2008/> تفاوت بین آسم و COPD بر اساس نشانههای آن، سابقه سیگار کشیدن و اینکه محدودیت جریان هوا با برونکودیلاتور در [[دمسنجی]] برگشتپذیر است یا خیر.<ref>{{cite web|author1=BTS COPD Consortium|title=Spirometry in practice - a practical guide to using spirometry in primary care|url=https://www.brit-thoracic.org.uk/document-library/delivery-of-respiratory-care/spirometry/spirometry-in-practice/|accessdate=25 August 2014|pages=8-9|year=2005}}</ref> سل نیز ممکن است با سرفه مزمن همراه باشد و باید در مناطقی که رواج دارد در نظر گرفته شود.<ref name=GOLD2013Chp2/> شرایط غیرمعمول که ممکن است به همین روش خود را نشان دهند شامل [[دیسپلازی ریوی]] و [[برونشیولیت اوبلیتران]] میشود. <ref name=NICE2010P70>{{NICE|101|Chronic Obstructive Pulmonary Disease|June 2010|70-80}}</ref> برونشیت مزمن ممکن است با جریان هوای معمولی رخ دهد و در این شرایط به عنوان COPD طبقهبندی نمیشود. |
|||
== پیشگیری == |
|||
میتوان از طریق کاهش سیگار و بهبود کیفیت هوا از به وجود آمدن اکثر موارد COPD جلوگیری کرد.<ref name=Piro2012/>[[واکسیناسیون آنفولانزا]] سالانه در افراد دارای COPD باعث کاهش شدت بیماری، بستری شدن و مرگ میشود.<ref name=Mackay2012>{{cite journal|author = Mackay AJ, Hurst JR|title = COPD exacerbations: causes, prevention, and treatment|journal = Med. Clin. North Am.|volume = 96|issue = 4|pages = 789–809|date=July 2012|pmid = 22793945|doi = 10.1016/j.mcna.2012.02.008 }}</ref><ref>{{cite journal|author=Poole PJ, Chacko E, Wood-Baker RW, Cates CJ|title=Influenza vaccine for patients with chronic obstructive pulmonary disease|journal=Cochrane Database Syst Rev|volume=|issue=1|pages=CD002733|year=2006|pmid=16437444|doi=10.1002/14651858.CD002733.pub2|editor1-last=Poole|editor1-first=Phillippa}}</ref>[[واکسیناسیون پنوموکوک]] نیز ممکن است مفید باشد.<ref name=Mackay2012/> |
|||
=== ترک سیگار === |
|||
<!--Primary prevention --> |
|||
دور نگه داشتن مردم از استعمال دخانیات یکی از جنبههای کلیدی جلوگیری از COPD است.<ref name=GOLD2013ChpX/> سیاستهای دولتها، سازمانهای بهداشت عمومی و نهادهای مخالف مصرف سیگار میتواند به وسیله بر حذر داشتن مردم در رابطه با شروع استعمال دخانیات و تشویق آنها به ترک آن باعث کاهش نرخ استعمال دخانیات شود.<ref name=WHO2003/> [[منع استعمال دخانیات]] در مکانهای عمومی و محل کار اقدامات مهمی برای کاهش قرار گرفتن مردم در معرض دود سیگار است و این در حالی است که مکانهای دیگری که محدودیتهای بیشتری دارند بیشتر توصیه میشود.<ref name=Piro2012/> |
|||
<!--Secondary prevention --> |
|||
[[ترک سیگار]] در افراد سیگاری تنها معیاری است که نشان از کاهش شدت COPD دارد.<ref name=Jim2013>{{cite journal|author = Jiménez-Ruiz CA, Fagerström KO|title = Smoking cessation treatment for COPD smokers: the role of counselling|journal = Monaldi Arch Chest Dis|volume = 79|issue = 1|pages = 33–7|date=March 2013|pmid = 23741944|doi = }}</ref> این امر حتی در مراحل بعدی بیماری باعث کاهش نرخ بدتر شدن عملکرد ریه تأخیر در شروع ناتوانیهای بعدی و مرگ خواهد شد.<ref name=kc>{{cite book|author=Kumar P, Clark M|title=Clinical Medicine|publisher=Elsevier Saunders|year=2005|isbn=0-7020-2763-4|pages=900–1|edition=6th }}</ref> ترک سیگار با تصمیم فرد در رابطه با ترک آن شروع میشود و به عمل او برای ترک سیگار ختم میشود. معمولاً قبل از ترک همیشگی سیگار باید چند بار ترک ناموفق انجام شود.<ref name = WHO2003>{{cite book|url=http://www.who.int/tobacco/resources/publications/tobacco_dependence/en/|publisher=World Health Organization|title=Policy Recommendations for Smoking Cessation and Treatment of Tobacco Dependence|isbn=978-92-4-156240-9|pages=15–40}}</ref> ترک سیگار برای بیش از ۵ سال، در نزدیک به ۴۰٪ افراد منجر به ترک همیشگی آن میشود.<ref name=Ton2013/> |
|||
برخی افراد سیگاری تنها با قدرت اراده خود میتوانند برای همیشه سیگار را کنار بگذارند. به هرحال، سیگار بسیار اعتیادآور است<ref>{{cite web|url=http://www.nhs.uk/chq/Pages/2278.aspx?CategoryID=53&SubCategoryID=536|title=Why is smoking addictive?|work=NHS Choices|date=December 29, 2011|accessdate=November 29, 2013}}</ref> و بسیاری از افراد سیگاری به حمایت بیشتر نیاز دارند. |
|||
احتمال ترک سیگار با حمایت اجتماعی، شرکت در جلسات برنامههای ترک سیگار و استفاده از داروهایی نظیر [[درمان جایگزینی نیکوتین]]، [[بوپروپیون]] و [[وارنسیلین]] بیشتر میشود.<ref name=WHO2003/><ref name=Ton2013>{{cite journal|author = Tønnesen P|title = Smoking cessation and COPD|journal = Eur Respir Rev|volume = 22|issue = 127|pages = 37–43|date=March 2013|pmid = 23457163|doi = 10.1183/09059180.00007212 }}</ref> |
|||
=== سلامت شغلی === |
|||
اقدامات زیادی انجام شده است تا احتمال ابتلای کارگرانی که در صنایع پرخطر مانند معدن، ساختوساز و سنگتراشی کار میکنند به COPD کمتر شود.<ref name=Piro2012/> مثالهایی از این اقدامات شامل این موارد میشود: به وجود آوردن سیاست عمومی،<ref name=Piro2012/> آموزش این خطرات به کارگران و مدیران، تشویق به ترک سیگار،]]معاینه [[کارگران برای اولین نشانههای COPD، استفاده از ماسک و کنترل گردوخاک.<ref>{{cite book|last=Smith|first=Barbara K. Timby, Nancy E.|title=Essentials of nursing: care of adults and children|year=2005|publisher=Lippincott Williams & Wilkins|location=Philadelphia|isbn=978-0-7817-5098-1|page=338|url=http://books.google.ca/books?id=LJWDJMoStnMC&pg=PA338}}</ref><ref>{{cite book|editor2-last=Markowitz|editor1-first=William N.|editor1-last=Rom|editor2-first=Steven B.|title=Environmental and occupational medicine|year=2007|publisher=Wolters Kluwer/Lippincott Williams & Wilkins|location=Philadelphia|isbn=978-0-7817-6299-1|pages=521–2|url=http://books.google.ca/books?id=H4Sv9XY296oC&pg=PA521|edition=4th }}</ref> کنترل مؤثر گردوخاک میتواند از طریق بهبود تهویه، استفاده از اسپری آب و استفاده از روشهای معدنکاری که به وجود آمدن گردوخاک را به حداقل خود میرساند.<ref>{{cite web|url=http://www.hse.gov.uk/copd/casestudies/wetcut.htm|title=Wet cutting|publisher=[[Health and Safety Executive]]|accessdate=November 29, 2013}}</ref> در صورتی که علائم COPD در کارگری پدید آمد، میتوان با قرار نگرفتن در معرض گردوخاک، به عنوان مثال تغییر نقش شغلی، از آسیب بیشتر به ریه جلوگیری کرد.<ref>{{cite book|last=George|first=Ronald B.|title=Chest medicine: essentials of pulmonary and critical care medicine|year=2005|publisher=Lippincott Williams & Wilkins|location=Philadelphia, PA|isbn=978-0-7817-5273-2|page=172|url=http://books.google.ca/books?id=ZzlX2zJMbdgC&pg=PA172|edition=5th }}</ref> |
|||
=== آلودگی هوا === |
|||
میتوان هوای داخل و بیرون ساختمان را بهبود بخشید، که باعث جلوگیری از COPD میشود یا از تشدید بیماری موجود جلوگیری میکند.<ref name=Piro2012/> این کار میتواند توسط اقدامات سیاستگذاری عمومی، تغییر در فرهنگ زندگی و درگیر شدن شخصی صورت گیرد.<ref name=GOLD2013Chp4>{{cite book|last=Vestbo|first=Jørgen|title=Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease|year=2013|publisher=Global Initiative for Chronic Obstructive Lung Disease|pages=31–8|chapter=Management of Stable COPD|url=http://www.goldcopd.org/uploads/users/files/GOLD_Report_2013_Feb20.pdf#48}}</ref> |
|||
<!--Outdoor air --> |
|||
تعدادی از کشورهای پیشرفته از طریق وضع قوانین به طور موفقیتآمیزی کیفیت هوا را بهبود دادهاند. .<!--<ref name=Piro2012/> --> این امر منجر به بهبود عملکرد ریه افراد ساکن در این کشورها شده است.<ref name=Piro2012/> در صورتی که در روزهایی که هوای بیرون آلوده است افراد متبلا به COPD در خانه بمانند، نشانههای کمتری را تجربه میکنند.<ref name=GOLD2007/> |
|||
<!--Indoor air --> |
|||
یکی از اقدامات اصلی کاهش قرار گرفتن در معرض دود حاصل از آشپزی و سوختهای مورد استفاده برای تولید گرما میباشد که میتواند از طریق تهویه مناسب منازل و استفاده از گاز و دودکش بهتر حاصل شود.<ref name=GOLD2013Chp4/> گازهای مناسب میتواند تا ۸۵٪ کیفیت هوای داخل خانه را بهبود ببخشند. <!--<ref name=Piro2012/> --> استفاده از منابع انرژی جایگزین مانند [[پختوپز خورشیدی]] و گرمایش الکترونیکی همانند استفاده از سوختهایی مانند نفت سفید یا زغالسنگ به جای زیستتودهها نیز برای بهبود هوای داخل خانه مؤثر است. <!--<ref name=Piro2012/> --><ref name=Piro2012/> |
|||
== منابع == |
== منابع == |
||
نسخهٔ ۷ فوریهٔ ۲۰۱۵، ساعت ۰۸:۱۶
| بیماری مزمن انسدادی ریه | |
|---|---|
| تخصص | پزشکی ریه |
| طبقهبندی و منابع بیرونی | |
| آیسیدی-۱۰ | J40–J44, J47 |
| آیسیدی-۹-سیام | 490–492, 494–496 |
| اُمیم | 606963 |
| دادگان بیماریها | 2672 |
| مدلاین پلاس | 000091 |
| ئیمدیسین | med/۳۷۳ emerg/99 |
| پیشنت پلاس | بیماری مزمن انسدادی ریه |
| سمپ | C08.381.495.389 |
بیماری مزمن انسدادی ریه (به انگلیسی: Chronic obstructive pulmonary disease یا COPD) که همچنین به نامهای دیگری همچون بیماری مزمن انسدادی شُش (به انگلیسی: chronic obstructive lung disease یا COLD) و بیماری مزمن انسدادی مسیر هوایی (به انگلیسی: chronic obstructive airway disease یا COAD) معروف است، نوعی بیماری انسدادی ریوی است که با محدود بودن علامت مسیر هوایی به صورت مزمن شناسایی میشود. این بیماری به مرور زمان بدتر میشود. اصلیترین نشانههای این بیماری شامل مواردی همچون تنگی نفس، سرفه و ایجاد خلط سینه است.[۱] بیشتر افرادی که ""برونشیت مزمن"" دارند، به COPD مبتلا میشوند.[۲]
معمولترین عامل ایجاد COPD استعمال دخانیات است، البته عوامل دیگری همچون آلودگی هوا و وراثت نیز نقش کمتری در ایجاد آن دارند.[۳] در کشورهای در حال توسعه، یکی از منابع اصلی آلودگی هوا، آتشهای خوراکپزی و بخاریهایی است که تهویهٔ مناسبی ندارند. در صورتی که افراد به صورت مداوم در معرض این عوامل تحریککننده باشند، ریههای آنها دچار التهاب و واکنش همراه با آماس میشود که ناشی از تنگ شدن مسیرهای هوایی کوچک و بافت ریوی موسوم به آمفیزم است.[۴] تشخیص این بیماری بر اساس تنگی نفس صورت میگیرد که میزان آن با آزمایشهای عملکرد ریه اندازهگیری میشود.[۵] بر خلاف بیماری آسم، تنگی نفس در این بیماری با استفاده از دارو کاهش نمییابد.
با کم کردن میزان قرار گرفتن در معرض عوامل شناخته شده این بیماری میتوان از آن جلوگیری کرد. این امر با تلاشهایی برای کاهش سیگار کشیدن و افزایش کیفیت هوای محیطهای داخلی و خارجی نیز همراه است. درمانهای بیماری COPD شامل این موارد میشود: ترک سیگار، واکسیناسیون، توانبخشی و مواد استنشاقی گشادکننده برونش و کورتیکواستروئیدها. درمان طولانیمدت با اکسیژن یا پیوند ریه میتواند برای برخی افراد مناسب باشد.[۴] برای آنهایی که بدتر شدن و حاد شدن را به صورت دورهای دارند، ممکن است به استفاده از داروهای متعدد و بستری شدن در بیمارستان نیاز باشد.
در جهان، این بیماری حدود ۳۲۹ میلیون نفر، تقریباً پنج درصد از جمعیت دنیا را مبتلا ساخته است. در سال ۲۰۱۲، این بیماری سومین عامل اصلی در مرگ افراد بوده که بیش از ۳ میلیون نفر را به کام مرگ فرستاده است.[۶] این میزان مرگ به دلیل افزایش نرخ سیگارکشیدن و بالارفتن میانگین سنی جمعیت در بسیاری از کشورها افزایش مییابد.[۷]
علامتها و نشانههای بیماری
معمولترین نشانههای بیماری COPD تولید خلط سینه دشواری تنفس و ایجاد سرفه است. .[۸] این نشانهها به مدتی طولانی همراه بیمار خواهند بود.[۴] هنوز مشخص نیست که انواع مختلفی از بیماری COPD وجود دارد یا خیر.[۳] در حالی که در گذشته، این بیماری به دو نوع آمفیزم و برونشیت مزمن تقسیم میشد، اما آمفیزم تنها توصیف تغییرات ریوی است و خودش بیماری به حساب نمیآید و برونشیت مزمن نیز توصیف نشانهای است که میتواند همراه با COPD ظاهر شود و یا این که نشود.[۱]
سرفه
سرفهٔ مزمن معمولاً اولین نشانهای است که اتفاق میافتد. در صورتی که سرفه در بیش از سه ماه یک سال و در دو سال متوالی همراه با تولید خلط و بدون هیچ گونه دلیلی وجود داشته باشد طبق تعریف میتواند نشانهٔ برونشیت مزمن باشد. ممکن است میزان خلطی که ایجاد میشود در ساعتها و روزهای مختلف متفاوت باشد. در برخی موارد امکان دارد که سرفه در بیمار وجود نداشته باشد و یا تنها گاهی اوقات ایجاد شود و همچنین ممکن است به همراهش خلط رخ ندهد. برخی افراد ممکن است نشانههای این بیماری را با سرفهٔ افراد سیگاری اشتباه بگیرند. ممکن است بسته به عوامل فرهنگی و یا اجتماعی برخی خلط را فرو برند یا اینکه تف کنند. سرفههای شدید ممکن است باعث شکستگی دندهها یا از دست دادن هوشیاری به مدت کوتاه گردد. افرادی که به بیماری COPD مبتلا میشوند، معمولاً سابقهٔ بیماری سرماخوردگی معمولی دارند که مدت زمانی طولانی به طول میانجامد.[۸]
تنگی نفس
تنگی نفس اغلب نشانهای است که افراد را بیش از همه اذیت میکند.[۹] معمولاً افراد این نشانه را این گونه توصیف میکنند: «نفس کشیدن مرا به زحمت میاندازد،» «حس میکنم که نفسم بند آمده» یا «نمیتوانم نفس عمیقی بکشم و هوای زیادی را وارد ریههایم کنم.»[۱۰] البته ممکن است که عبارات مختلفی در فرهنگهای گوناگون استفاده شود. معمولاً تنگی نفس با اعمال فشار بدتر میشود و مدتی طولانی ادامه مییابد و به مرور اوضاع به مراتب ناخوشایندتر نیز میگردد.[۸] در مراحل پیشرفته این اتفاق ممکن است که در مواقع استراحت و در همه حال رخ دهد.[۱۱][۱۲] افرادی که بیماری COPD دارند، این بیماری نشانهٔ آشفتگی و کیفیت بد زندگی آنهاست.[۸] بسیاری از افراد با نمونههای شدید بیماری COPD مجبور به نفس کشیدن از طریق لبهای فشرده میشوند و این امر در برخی افراد میتواند تنگی نفس را بهتر کند.[۱۳][۱۴]
ویژگیهای دیگر
در بیماری COPD ممکن است که بازدم بیشتر از دم طول بکشد.[۱۵] تنگ شدن قفسهٔ سینه ممکن است اتفاق بیفتد[۸] اما معمول نیست و ممکن است که به خاطر مشکل دیگری ایجاد شده باشد.[۹] آنهایی که مسیر هواییشان مسدود شده، ممکن است خس خس کردن داشته باشند یا هنگام معاینه سینه با گوشی پزشکی و موقعی که میخواهند نفس را به داخل ریهها بفرستند، صدای خفیفی شنیده شود.[۱۵] گشاد شدن سینه یکی از علائم بیماری COPD است. اما نسبتاً نامحتمل است.[۱۵] نشستن به شکل چمباتمه با بدتر شدن بیماری رخ میدهد.[۲] نمونههای پیشرفتهٔ بیماری COPD باعث فشار بالا در شریانهای شُش میشود که باعث مواردی همچون از کار افتادن بطن راست قلب میشود.[۴][۱۶][۱۷] این وضعیت نارسایی قلبی ریوی نامیده میشود و به تورم پاها[۸] و تورم ورید گردن[۴] منجر میگردد. بیماری COPD بیش از هر بیماری ریوی دیگری عامل نارسایی قلبی ریوی است.[۱۶] از زمان استفاده از اکسیژن مکمل، دیگر نارسایی قلبی ریوی کمتر اتفاق میافتد.[۲] بیماری COPD اغلب به همراه وضعیتهای دیگری نیز پیش میآید که بخشی از آن به خاطر عوامل خطر مشترک است.[۳] این وضعیتها شامل این موارد میشوند: بیماری ایسکمیک قلب، فشار خون بالا، مرض دیابت، از بین رفتن حجم ماهیچهها، پوکی استخوان، سرطان ریه، اختلال اضطراب، افسردگی.[۳] ممکن است در کسانی که به نمونهٔ شدید این بیماری مبتلا هستند، که احساس همیشگی خسته بودن علامتی طبیعی باشد.[۸] چماقی شدن ناخن انگشتها ویژگی انحصاری بیماری COPD نیست و لازم است تحقیقات سریعی برای روشن شدن احتمال بیماری سرطان ریه انجام شود.[۱۸]
نوع شدید
نوع شدید و حاد نوع شدید و حاد COPD به این شکل تعریف میشود: افزایش تنگی نفس، افزایش تولید خلط سینه، تغییر رنگ خلط سینه از سفید شفاف به سبز یا زرد، یا افزایش میزان سرفه در شخصی که به COPD مبتلاست.[۱۵] این امر میتواند نشانههای تنفس بیش از حد همچون سریع شدن تنفس، بالارفتن میزان تپش قلب، عرق ریختن، استفاده شدید از ماهیچههای گردن، یک نوع کبودی آبی رنگ روی پوست و آشفتگی یا در نمونههای بیماری بسیار شدید رفتار تهاجمی باشد.[۱۵][۱۹] همچنین ممکن است که هنگام معاینه با گوشی پزشکی از ریهها صدای ترق توروق شنیده شود.[۲۰]
عامل بیماری
عامل اصلی بیماری COPD کشیدن دخانیات یا قرار گرفتن در معرض بیماری به خاطر شغل و آلودگی آتشهای محیطهای داخلی است که در برخی از کشورها عوامل بسیار مهمی هستند. [۱] عموماً این نوع در معرض قرار گرفتن باید در طول چندین دهه اتفاق بیفتد تا عوارض این بیماری ظاهر شود. [۱] سابقهی ژنتیکی فرد نیز میتواند بر روی این خطر تأثیرگذار باشد. [۱]
سیگار کشیدن
عامل خطر اصلی برای بیماری COPD در سطح جهانی دخانیات است. [۱] حدود بیست درصد از افراد سیگاری در معرض خطر ابتلا به COPD هستند، [۲۲] و نیمی از آنهایی که در تمام عمرشان سیگار کشیدهاند، به این بیماری مبتلا خواهند شد. [۲۳] در ایالات متحده و بریتانیا، 80 تا 95 درصد از افراد مبتلا به COPD یا در حال حاضر سیگاری هستند و یا این که قبلاً سیگار میکشیدهاند. [۲۲][۲۴][۲۵] احتمال پیشرفت بیماری با میزان زمان کلی قرار گرفتن در معرض دود سیگار افزایش مییابد. [۲۶] علاوه بر اینها، زنان بیشتر از مردان در برابر اثرات زیانبار سیگار کشیدن آسیبپذیر هستند. [۲۵] برای افراد غیرسیگاری، استنشاق دود سیگار افراد سیگاری در بیست درصد از موارد عامل این بیماری بوده است. [۲۴] دیگر انواع دخانیات مانند، ماریجوانا، سیگار برگ و قلیان نیز ممکن است ایجاد خطر نمایند. [۱] زنانی که در دورهی بارداری خود سیگار میکشند، ممکن است که خطر ابتلای کودک خود به بیماری COPD را افزایش دهند. [۱]
آلودگی هوا
آن دسته از آتشهای پخت و پز خانه که بهندرت تهویه میشوند و اغلب با سوختهایی همچون سوخت زیستتوده همچون چوب و فضولات حیوانات ایجاد میشوند، باعث آلودگی هوای محیطهای داخلی میشوند و یکی از عوامل اصلی بیماری COPD در کشورهای درحال توسعه محسوب میشوند. [۲۷] این نوع آتشها توسط حدود سه میلیارد انسان برای پخت و پز و گرم کردن به کار میروند که در نتیجه سلامت این افراد تحت تأثیر این آتشها قرار میگیرد و در این میان زنان به خاطر در معرض بودن زیادتر تأثیر بیشتری میبینند. [۱]خطای یادکرد: برچسب <ref> غیرمجاز؛ نامهای غیرمجاز یا بیش از اندازه (). مردمی که در شهرهای بزرگ زندگی میکنند، در مقایسه با مردم مناطق روستایی بیشتر در معرض بیماری COPD هستند. [۲۸] در حالی که آلودگی هوای شهری عاملی کمکی در تشدید این بیماری است، نقش کلی آن به عنوان عامل بیماری COPD نامشخص میباشد. [۱] در مناطقی که کیفیت هوای نامناسبی دارند، به عنوان مثال آنهایی که تحت تأثیر گازهای خروجی هستند، عموماً میزان بیشتری بیماری COPD مشاهده میشود. [۲۹] اگرچه به اعتقاد بسیاری از کارشناسان اثر کلی آن در برابر دود سیگار کمتر است. [۱]
در معرض بودن به خاطر حرفه
در معرض بودن شدید و به مدت طولانی در محیطهای کاری که آلوده به گرد و خاک، مواد شیمیایی و دود است، خطر ابتلا به بیماری COPD را در افراد سیگاری و غیرسیگاری افزایش میدهد. [۳۰] به اعتقاد کارشناسان در معرض بودن به خاطر محیط کاری عامل ده تا بیست درصد موارد ابتلای این بیماری است. [۳۱] کارشناسان ایالات متحده معتقدند که در این کشور این موارد، عامل بیماری تا سی درصد ابتلای کسانی باشد که هیچ گاه سیگار نکشیدهاند و در کشورهایی که قوانین الزامآور مناسبی ندارند، احتمال خطر بیشتری وجود دارد. [۱] تعدادی از صنایع و منابع عوامل این بیماری شامل میشوند که از این قبیل میتوان [۲۹] به جاهایی که گرد و غبار زیادی دارند، مشاغلی که با موادی همچون کادمیو و ایزوسینات درگیر هستند و دودهای ناشی از جوشکاری اشاره کرد. [۳۰] کارهای کشاورزی نیز یکی از موارد خطرناک به شمار میرود. [۲۹] در بعضی مشاغل، خطرات برابر با نصف تا دو پاکت سیگار در روز برآورد شده است. [۳۲] در معرض غبار سیلیس بودن نیز میتواند باعث بیماری COPD گردد که برای سیلیکوزیس خطر غیرمرتبط گزارش شده است. [۳۳] اثرات منفی قرار گرفتن در معرض گرد و غبار و همچنین دود سیگار رو به افزایش و احتمالاً بیش از اینها است. [۳۲]
عامل وراثت
عامل وراثت در پیشرفت و افزایش بیماری COPD نقش دارد. [۱] احتمال این امر در میان بستگان افرادی که این بیماری را دارند و سیگاری هستند در مقایسه با غیرسیگاریها بیشتر است. [۱] در حال حاضر، تنها عامل خطر ناشی از وراثت که مشخص شده، کمبود آلفا-۱ آنتیتریپسین (AAT) است. [۳۴] این خطر عملاً در صورتی است که شخص دارای کمبود آلفا-۱ آنتیتریپسین همچنین سیگاری هم باشد. [۳۴] این عامل در یک تا پنج درصد از موارد باعث ابتلا به بیماری میشود [۳۴][۳۵] و این شرایط در میان تقریباً هر سه تا چهار نفر از ده هزار نفر وجود دارد. [۲] عوامل وراثتی دیگری نیز تحت مطالعه و تحقیق قرار دارند [۳۴] که این عوامل میتواند زیاد باشد. [۲۹]
سایر عوامل
عوامل دیگری هستند که ارتباط کمتری با بیماری COPD دارند. میزان خطر در افراد فقیر بیشتر است، اگرچه مشخص نیست که خودِ فقر باعث این بیماری است یا عوامل دیگر مرتبط با فقر همچون، آلودگی هوا و سوءتغذیه. [۱] شواهد اولیه نشان میدهد که افراد مبتلا به آسم و بیشفعالیت مسیر هوا در معرض خطر بیشتری از بیماری هستند. [۱] عوامل مرتبط با تولد از قبیل وزن کم هنگام تولد نیز ممکن است در این امر نقش داشته باشد، درست همان طور که بیماریهای مسری دیگری همچون اچآیوی و مرض سل با این بیماری ارتباط دارند. [۱] عفونت تنفسی همچون ذاتالریه به نظر در افزایش بیماری COPD، حداقل در بزرگسالان تأثیری ندارند. [۲]
تشدید بیماری
تشدید حاد بیماری (بدتر شدن ناگهانی علائم) [۳۶] معمولاً با عفونت یا آلایندههای محیطی یا گاهی اوقات با عوامل دیگری همچون درمانهای نامناسب بیشتر میشود. [۳۷] عفونت در 50 تا 75 درصد از موارد، منشاء آلودگی به این بیماری است. [۳۷][۳۸] که در این میان باکتریها 25 درصد، ویروسها 25 درصد و هر دو با هم نیز 25 درصد را به خود اختصاص دادهاند. [۳۹] آلایندههای محیطی هم شامل کیفیت هوای داخلی و هم کیفیت هوای خارجی میشود. [۳۷] قرار گرفتن در معرض دود سیگار خود یا دیگران خطر را افزایش میدهد. [۲۹] همچنین هوای سرد نیز میتواند نقش داشته باشد، چرا که بیشتر موارد تشدید بیماری معمولاً در زمستان اتفاق میافتد. [۴۰] کسانی که به بیماریهای شدید پنهان دیگر مبتلا هستند، موارد تشدید بیماری بیشتری دارند: در بیماری خفیف 1.8 در هر سال، در بیماری حالت متوسط دو تا سه در هر سال، و حالت شدید 3.4 در سال. [۴۱] کسانی که موارد بسیاری از تشدید بیماری را دارند، میزان کاهش عملکرد ریههایشان بیشتر است. [۴۲] آمبولی ریوی (لخته شدن خون در ریهها) میتواند نشانههای بیماری را در افرادی که از قبل مبتلا به COPD شدهاند، بدتر نماید.
فیزیولوژی آسیب

این بیماری نوعی بیماری ریوی خفهکننده است که در آن محدود شدن مسیر هوایی به صورت مزمن و کاملاً قابل برگشت است و عمل بازدم به صورت کامل (به صورت محبوس شدن هوا) به سختی انجام میشود. [۳] مسیر هوایی محدود و نامناسب نتیجهی از کارافتادگی بافت ریه (معروف به امفیزیم) و کاهش مسیرهای هوایی کوچک معروف به برونش مسدودکننده نیز میباشد. نتیجهی نسبی این دو عامل در میان افراد متفاوت است. [۱] از بین رفتن مسیرهای هوایی در حالت شدید میتواند باعت تشکیل کیسههای هوایی بزرگ شود — که به bullae معروف است و جایگزین بافت ریهها میشود. این نوع تشکیل بیماری امفیزم bullous نام دارد. [۴۳]
بیماری COPD به عنوان واکنش ویژه و مزمن عفونتی در مقابل عوامل محرکی شکل میگیرد که وارد ریه شده و همراه با تنفس پیشرفت میکند. [۱] عفونتهای باکتریایی مزمن نیز میتوانند به این حالت عفونتی بیفزایند. [۴۲] سلولهای عفونتی که درگیر این بیماری میشوند شامل neutrophil granulocyteها و یاخته بیگانهخوار بزرگ هستند که دو نوع از سلولهای گلبول سفید خونی به شمار میروند. افرادی که سیگار میکشند همچنین دارای eosinophil هستند که مشابه آسم است. بخشی از این واکنش سلولی از سوی واسطهای عفونی از قبیل chemotactic factors ایجاد میشود. روندهای دیگری که در آسیب دیدن ریهها دخیل هستند، شامل تنش اکسایشی ایجاد شده توسط مقادیر زیاد رادیکالهای آزاد در دود دخانیات هستند و با سلولهای عفونتی و ازکارافتادگی بافت متصلکننده در ریهها به وسیلهی پروتازها آزاد میگردند که بازدارندههای پروتازی به حد کافی جلوی آنها را نگرفته است. نابودی بافت متصلکنندهی ریهها چیزی است که در نهایت منجر به امفیزم میشود و به دنبال آن جریان هوا کم میشود و در نهایت جذب و آزادسازی اندک گازهای تنفسی را به دنبال میآورد. [۱] بخشی از نابودی ماهیچهای که در بیماری COPD رخ میدهد، ممکن است به خاطر آن دسته از واسطهای عفونی باشد که توسط ریهها وارد خون میشود. [۱]
محدود شدن مسیرهای هوایی به دلیل عفونت و آسیب دیدن درون آنها رخ میدهد. بدین وسیله فرد نمیتواند در نهایت به صورت کامل هوا را از ریههای خود خارج کند. بیشترین میزان محدود شدن مسیر هوایی هنگام بیرون دادن نفس اتفاق میافتد، چرا که در این زمان فشار موجود در سینه این مسیرها را متراکم میسازد. [۴۴] در نتیجه، در هنگام آغاز تنفس جدید هوای بیشتری از تنفس قبلی درون ریهها باقی میماند و همین امر باعث افزایش حجم هوای موجود در ریهها در زمان معین میگردد، روندی که تورم حاد یا حبس هوا نام دارد. [۴۴][۴۵] برخی موارد شامل اندکی از hyperresponsiveness مسیر هوایی به عوامل محرک میشود که در آسم یافت میشود. [۲]
سطح پایین میزان اکسیژن و در نهایت، سطح بالایی از دیاکسید کربن در خون میتواند به خاطر کم بودن تبادل گاز اتفاق بیفتد که ناشی از کاهش تجدید هوا در اثر مسدود شدن مسیرهای هوایی است و التهاب شدید و کاهش میزان نفس کشیدن را موجب میشود. [۱] هنگام تشدید بیماری، التهاب مسیرهای هوایی نیز افزایش مییابد که باعث زیاد شدن میزان التهاب شدید و محدود شدن مسیر هوای تنفسی و بدتر شدن روند انتقال گاز شود. این امر ممکن است منجر به تجدید هوای ناکافی و در نهایت پایین آمدن سطح اکسیژن خون گردد. [۴] سطح پایین اکسیژن، در صورتی که به مدت زیادی ادامه یابد، میتواند باعث تنگ شدن عروق خونی در ریهها شود، در حالی که امفیزم باعث از بین رفتن مویرگهای موجود در ریهها میگردد. هر دوی این تغییرات باعث افزایش فشار خون در عروقهای ریوی میشود که ممکن است cor pulmonale را به دنبال آورد. [۱]
تشخیص
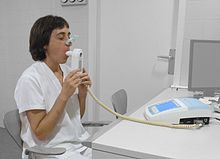
معاینه جهت تشخیص بیماری COPDباید در تمامی افراد بین سنین 35 تا 40 سال که دارای کوتاهی تنفس، سرفهی مزمن، تولید خلط و یا سرماخوردگیهای مداوم در طول فصل زمستان هستند و کسانی که سابقهی قرار گرفتن در معرض عوامل خطر بیماری را دارند صورت گیرد. [۸][۹] تنفسسنجی به دنبال آن صورت میگیرد تا تشخیص تأیید شود. [۸][۴۶]
تنفسسنجی
آزمایش تنفسسنجی اندازهٔ مسدود بودن مسیر هوایی موجود را میسنجد و عموماً بعد از استفادهٔ bronchodilator به کار میرود که نوعی درمان برای باز کردن مسیرهای هوایی است.[۴۶] دو مؤلفهٔ اصلی با این تشخیص اندازهگیری میشوند: حجم هوای تنفسی تحمیلی در یک ثانیه (FEV1) از تنفس که بیشترین میزان هوایی است که میتواند در اولین ثانیهٔ تنفس وارد ریهها گردد و ظرفیت حیاتی تحمیلی (FVC) که بیشترین میزان هوایی است که میتواند در یک نفس عمیق وارد ریهها شود.[۴۷] معمولاً ۷۵ تا ۸۰ درصد از میزان FVC در اولین ثانیه خارج میشود[۴۷] و FEV 1نسبت FVC کمتر از هفتاد درصد در شخصی با علائم COPD نشان میدهد که وی مبتلا به این بیماری شده است.[۴۶] بر اساس این معیارها، آزمایش تنفسسنجی میتواند از قبل به تشخیص در سالمندان بینجامد.[۴۶] معیار مؤسسهٔ ملی مزایای کلینیکی علاوه بر اینها شامل اندازهٔ FEV 1 کمتر از هشتاد درصد پیشبینی شده است.[۹] شواهد استفاده از تنفسسنجی برای افرادی که فاقد علائم هستند در تلاش برای تشخیص زودتر شرایط نتیجه قاطعی ندارد و در نتیجه در حال حاضر توصیه نمیشود.[۸][۴۶] بیشترین میزان جریان تنفسسنجی (حداکثر سرعت نفس کشیدن)، که معمولاً در تشخیص بیماری آسم به کار میرود، برای شناسایی COPD کافی نیست.[۹]
شدت
روشهای زیادی برای تعیین تأثیر COPD بر روی افراد وجود دارد.[۸] پرسشنامه اصلاح شده شورای تحقیقات پزشکی انگلستان (nMRC) یا تست ارزشیابی COPD (CAT) پرسشنامههای سادهای هستند که ممکن است برای تعیین شدت علائم استفاده شوند. اعداد اختصاص داده شده به CAT بین ۰ تا ۴۰ میباشد و هرچه این عدد بزرگتر باشد، بیماری شدیدتر است.[۴۸] تنفسسنجی ممکن است به تعیین شدت محدودیت عبور جریان هوا کمک کند.[۸] این میزان معمولاً بر اساس FEV1 است و به عنوان درصد «معمولی» پیشبینیشده برای سن، جنسیت، قد و وزن فرد میباشد.[۸] هر دو رهنمود آمریکایی و اروپایی توصیه میکنند که توصیههای درمانی تا حدی بر پایه FEV1 قرار بگیرد. رهنمودهای GOLD پیشنهاد میکند افراد بر اساس ارزیابی نشانهها و محدودیت عبور جریان هوا به چهار گروه تقسیم شوند.[۸] کاهش وزن و ضعف عضلات و همچنین وجود بیماریهای دیگر نیز باید مد نظر قرار گیرد.[۸]
تستهای دیگر
انجام رادیوگرافی قفسه سینه و شمارش کامل خون ممکن است در زمان تشخیص، احتمال ابتلا به شرایط دیگر را از میان بردارد.[۴۹] نشانههای مخصوص در رادیوگرافی شامل گشاد شدن ششها، دیافراگم صاف، فضای خالی افزایش یافته پشت جناغ و آبکیسه میباشد، این در حالی است که میتواند بیماریهای ریوی دیگر مانند سینهپهلو، اِدِم ریه یا پنوموتوراکس را شامل نشود.[۵۰] اسکن رزلوشن بالای توموگرافی رایانهای از سینه ممکن است پخش آمفیزم در ریه را نشان دهد و میتواند احتمال ابتلا به بیماریهای ریوی دیگر را از میان بردارد.[۲] این مورد، غیر از مواقعی که عمل جراحی انجام شده است، به ندرت بر مدیریت بیماری تأثیر میگذارد. فشار گاز خون شریانی برای تعیین نیاز به اکسیژن استفاده میشود و برای افرادی که FEV1 آنها کمتر از ۳۵٪ پیشبینی شده است، افرادی که اشباع اکسیژن خون آنها کمتر از ۹۲٪ است و افرادی که علائم نارسایی احتقانی قلبی دارند توصیه میشود. در مناطقی از جهان که نقص آنتی تریپسین آلفا-۱ شایع است، باید از افراد دچار COPD (مخصوصاً افراد زیر ۴۵ سال که آمفیزم روی قسمتهای تحتانی ریههایشان اثر گذاشته است) آزمایش گرفته شود.[۸]
-
Chest X-ray demonstrating severe COPD. Note the small heart size in comparison to the lungs.
-
A lateral chest x-ray of a person with emphysema. Note the barrel chest and flat diaphragm.
-
Lung bulla as seen on CXR in a person with severe COPD
-
A severe case of bullous emphysema
-
Axial CT image of the lung of a person with end-stage bullous emphysema.
تشخیص افتراقی
COPD باید از دلایل دیگر تنگی نفس مانند نارسایی قلب، آمبولی ریه، سینه پهلو و پنوموتوراکس متمایز شود. اکثر افراد مبتلا به COPD به طور اشتباه فکر میکنند که آسم دارند.[۱۵] تفاوت بین آسم و COPD بر اساس نشانههای آن، سابقه سیگار کشیدن و اینکه محدودیت جریان هوا با برونکودیلاتور در دمسنجی برگشتپذیر است یا خیر.[۵۱] سل نیز ممکن است با سرفه مزمن همراه باشد و باید در مناطقی که رواج دارد در نظر گرفته شود.[۸] شرایط غیرمعمول که ممکن است به همین روش خود را نشان دهند شامل دیسپلازی ریوی و برونشیولیت اوبلیتران میشود. [۴۹] برونشیت مزمن ممکن است با جریان هوای معمولی رخ دهد و در این شرایط به عنوان COPD طبقهبندی نمیشود.
پیشگیری
میتوان از طریق کاهش سیگار و بهبود کیفیت هوا از به وجود آمدن اکثر موارد COPD جلوگیری کرد.[۲۹]واکسیناسیون آنفولانزا سالانه در افراد دارای COPD باعث کاهش شدت بیماری، بستری شدن و مرگ میشود.[۵۲][۵۳]واکسیناسیون پنوموکوک نیز ممکن است مفید باشد.[۵۲]
ترک سیگار
دور نگه داشتن مردم از استعمال دخانیات یکی از جنبههای کلیدی جلوگیری از COPD است.[۵۴] سیاستهای دولتها، سازمانهای بهداشت عمومی و نهادهای مخالف مصرف سیگار میتواند به وسیله بر حذر داشتن مردم در رابطه با شروع استعمال دخانیات و تشویق آنها به ترک آن باعث کاهش نرخ استعمال دخانیات شود.[۵۵] منع استعمال دخانیات در مکانهای عمومی و محل کار اقدامات مهمی برای کاهش قرار گرفتن مردم در معرض دود سیگار است و این در حالی است که مکانهای دیگری که محدودیتهای بیشتری دارند بیشتر توصیه میشود.[۲۹] ترک سیگار در افراد سیگاری تنها معیاری است که نشان از کاهش شدت COPD دارد.[۵۶] این امر حتی در مراحل بعدی بیماری باعث کاهش نرخ بدتر شدن عملکرد ریه تأخیر در شروع ناتوانیهای بعدی و مرگ خواهد شد.[۵۷] ترک سیگار با تصمیم فرد در رابطه با ترک آن شروع میشود و به عمل او برای ترک سیگار ختم میشود. معمولاً قبل از ترک همیشگی سیگار باید چند بار ترک ناموفق انجام شود.[۵۵] ترک سیگار برای بیش از ۵ سال، در نزدیک به ۴۰٪ افراد منجر به ترک همیشگی آن میشود.[۵۸] برخی افراد سیگاری تنها با قدرت اراده خود میتوانند برای همیشه سیگار را کنار بگذارند. به هرحال، سیگار بسیار اعتیادآور است[۵۹] و بسیاری از افراد سیگاری به حمایت بیشتر نیاز دارند. احتمال ترک سیگار با حمایت اجتماعی، شرکت در جلسات برنامههای ترک سیگار و استفاده از داروهایی نظیر درمان جایگزینی نیکوتین، بوپروپیون و وارنسیلین بیشتر میشود.[۵۵][۵۸]
سلامت شغلی
اقدامات زیادی انجام شده است تا احتمال ابتلای کارگرانی که در صنایع پرخطر مانند معدن، ساختوساز و سنگتراشی کار میکنند به COPD کمتر شود.[۲۹] مثالهایی از این اقدامات شامل این موارد میشود: به وجود آوردن سیاست عمومی،[۲۹] آموزش این خطرات به کارگران و مدیران، تشویق به ترک سیگار،]]معاینه [[کارگران برای اولین نشانههای COPD، استفاده از ماسک و کنترل گردوخاک.[۶۰][۶۱] کنترل مؤثر گردوخاک میتواند از طریق بهبود تهویه، استفاده از اسپری آب و استفاده از روشهای معدنکاری که به وجود آمدن گردوخاک را به حداقل خود میرساند.[۶۲] در صورتی که علائم COPD در کارگری پدید آمد، میتوان با قرار نگرفتن در معرض گردوخاک، به عنوان مثال تغییر نقش شغلی، از آسیب بیشتر به ریه جلوگیری کرد.[۶۳]
آلودگی هوا
میتوان هوای داخل و بیرون ساختمان را بهبود بخشید، که باعث جلوگیری از COPD میشود یا از تشدید بیماری موجود جلوگیری میکند.[۲۹] این کار میتواند توسط اقدامات سیاستگذاری عمومی، تغییر در فرهنگ زندگی و درگیر شدن شخصی صورت گیرد.[۶۴] تعدادی از کشورهای پیشرفته از طریق وضع قوانین به طور موفقیتآمیزی کیفیت هوا را بهبود دادهاند. . این امر منجر به بهبود عملکرد ریه افراد ساکن در این کشورها شده است.[۲۹] در صورتی که در روزهایی که هوای بیرون آلوده است افراد متبلا به COPD در خانه بمانند، نشانههای کمتری را تجربه میکنند.[۴]
یکی از اقدامات اصلی کاهش قرار گرفتن در معرض دود حاصل از آشپزی و سوختهای مورد استفاده برای تولید گرما میباشد که میتواند از طریق تهویه مناسب منازل و استفاده از گاز و دودکش بهتر حاصل شود.[۶۴] گازهای مناسب میتواند تا ۸۵٪ کیفیت هوای داخل خانه را بهبود ببخشند. استفاده از منابع انرژی جایگزین مانند پختوپز خورشیدی و گرمایش الکترونیکی همانند استفاده از سوختهایی مانند نفت سفید یا زغالسنگ به جای زیستتودهها نیز برای بهبود هوای داخل خانه مؤثر است. [۲۹]
منابع
- ↑ ۱٫۰۰ ۱٫۰۱ ۱٫۰۲ ۱٫۰۳ ۱٫۰۴ ۱٫۰۵ ۱٫۰۶ ۱٫۰۷ ۱٫۰۸ ۱٫۰۹ ۱٫۱۰ ۱٫۱۱ ۱٫۱۲ ۱٫۱۳ ۱٫۱۴ ۱٫۱۵ ۱٫۱۶ ۱٫۱۷ ۱٫۱۸ ۱٫۱۹ ۱٫۲۰ ۱٫۲۱ ۱٫۲۲ Vestbo, Jørgen (2013). "Definition and Overview" (PDF). Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. Global Initiative for Chronic Obstructive Lung Disease. pp. 1–7.
- ↑ ۲٫۰ ۲٫۱ ۲٫۲ ۲٫۳ ۲٫۴ ۲٫۵ ۲٫۶ خطای یادکرد: خطای یادکرد:برچسب
<ref> غیرمجاز؛ متنی برای یادکردهای با نامHarr2012وارد نشده است. (صفحهٔ راهنما را مطالعه کنید.). - ↑ ۳٫۰ ۳٫۱ ۳٫۲ ۳٫۳ ۳٫۴ Decramer M, Janssens W, Miravitlles M (April 2012). "Chronic obstructive pulmonary disease". Lancet. 379 (9823): 1341–51. doi:10.1016/S0140-6736(11)60968-9. PMID 22314182.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ ۴٫۰ ۴٫۱ ۴٫۲ ۴٫۳ ۴٫۴ ۴٫۵ ۴٫۶ Rabe KF, Hurd S, Anzueto A, Barnes PJ, Buist SA, Calverley P, Fukuchi Y, Jenkins C, Rodriguez-Roisin R, van Weel C, Zielinski J (September 2007). "Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease: GOLD executive summary". Am. J. Respir. Crit. Care Med. 176 (6): 532–55. doi:10.1164/rccm.200703-456SO. PMID 17507545.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Nathell L, Nathell M, Malmberg P, Larsson K (2007). "COPD diagnosis related to different guidelines and spirometry techniques". Respir. Res. 8 (1): 89. doi:10.1186/1465-9921-8-89. PMC 2217523. PMID 18053200.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ "The 10 leading causes of death in the world, 2000 and 2011". World Health Organization. July 2013. Retrieved November 29, 2013.
- ↑ Mathers CD, Loncar D (November 2006). "Projections of Global Mortality and Burden of Disease from 2002 to 2030". PLoS Med. 3 (11): e442. doi:10.1371/journal.pmed.0030442. PMC 1664601. PMID 17132052.
- ↑ ۸٫۰۰ ۸٫۰۱ ۸٫۰۲ ۸٫۰۳ ۸٫۰۴ ۸٫۰۵ ۸٫۰۶ ۸٫۰۷ ۸٫۰۸ ۸٫۰۹ ۸٫۱۰ ۸٫۱۱ ۸٫۱۲ ۸٫۱۳ ۸٫۱۴ ۸٫۱۵ ۸٫۱۶ Vestbo, Jørgen (2013). "Diagnosis and Assessment" (PDF). Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. Global Initiative for Chronic Obstructive Lung Disease. pp. 9–17.
- ↑ ۹٫۰ ۹٫۱ ۹٫۲ ۹٫۳ ۹٫۴ National Institute for Health and Clinical Excellence. Clinical guideline 101: Chronic Obstructive Pulmonary Disease. London, June 2010.
- ↑ Mahler DA (2006). "Mechanisms and measurement of dyspnea in chronic obstructive pulmonary disease". Proceedings of the American Thoracic Society. 3 (3): 234–8. doi:10.1513/pats.200509-103SF. PMID 16636091.
- ↑ "What Are the Signs and Symptoms of COPD?". National Heart, Lung, and Blood Institute. July 31, 2013. Retrieved November 29, 2013.
- ↑ Chronic obstructive pulmonary diseaseدر مدلاین پلاس
- ↑ Morrison, [edited by] Nathan E. Goldstein, R. Sean (2013). Evidence-based practice of palliative medicine. Philadelphia: Elsevier/Saunders. p. 124. ISBN 978-1-4377-3796-7.
{{cite book}}:|first=has generic name (help) - ↑ Holland AE, Hill CJ, Jones AY, McDonald CF (2012). Holland, Anne E (ed.). "Breathing exercises for chronic obstructive pulmonary disease". Cochrane Database Syst Rev. 10: CD008250. doi:10.1002/14651858.CD008250.pub2. PMID 23076942.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ ۱۵٫۰ ۱۵٫۱ ۱۵٫۲ ۱۵٫۳ ۱۵٫۴ ۱۵٫۵ Gruber, Phillip (November 2008). "The Acute Presentation of Chronic Obstructive Pulmonary Disease In the Emergency Department: A Challenging Oxymoron". Emergency Medicine Practice. 10 (11).
- ↑ ۱۶٫۰ ۱۶٫۱ Weitzenblum E, Chaouat A (2009). "Cor pulmonale". Chron Respir Dis. 6 (3): 177–85. doi:10.1177/1479972309104664. PMID 19643833.
- ↑ "Cor pulmonale". Professional guide to diseases (9th ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. 2009. pp. 120–2. ISBN 978-0-7817-7899-2.
- ↑ Mandell, editors, James K. Stoller, Franklin A. Michota, Jr. , Brian F. (2009). The Cleveland Clinic Foundation intensive review of internal medicine (5th ed.). Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins. p. 419. ISBN 978-0-7817-9079-6.
{{cite book}}:|first=has generic name (help) - ↑ Brulotte CA, Lang ES (May 2012). "Acute exacerbations of chronic obstructive pulmonary disease in the emergency department". Emerg. Med. Clin. North Am. 30 (2): 223–47, vii. doi:10.1016/j.emc.2011.10.005. PMID 22487106.
- ↑ Spiro, Stephen (2012). Clinical respiratory medicine expert consult (4th ed.). Philadelphia, PA: Saunders. p. Chapter 43. ISBN 978-1-4557-2329-4.
- ↑ World Health Organization (2008). WHO Report on the Global Tobacco Epidemic 2008: The MPOWER Package (PDF). Geneva: World Health Organization. pp. 268–309. ISBN 92-4-159628-7.
- ↑ ۲۲٫۰ ۲۲٫۱ Ward, Helen (2012). Oxford Handbook of Epidemiology for Clinicians. Oxford University Press. pp. 289–290. ISBN 978-0-19-165478-7.
- ↑ Laniado-Laborín, R (January 2009). "Smoking and chronic obstructive pulmonary disease (COPD). Parallel epidemics of the 21st century". International journal of environmental research and public health. 6 (1): 209–24. doi:10.3390/ijerph6010209. PMC 2672326. PMID 19440278.
- ↑ ۲۴٫۰ ۲۴٫۱ Rennard, Stephen (2013). Clinical management of chronic obstructive pulmonary disease (2nd ed.). New York: Informa Healthcare. p. 23. ISBN 978-0-8493-7588-0.
- ↑ ۲۵٫۰ ۲۵٫۱ Anita Sharma ; with a contribution by David Pitchforth ; forewords by Gail Richards; Barclay, Joyce (2010). COPD in primary care. Oxford: Radcliffe Pub. p. 9. ISBN 978-1-84619-316-3.
{{cite book}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Goldman, Lee (2012). Goldman's Cecil medicine (24th ed.). Philadelphia: Elsevier/Saunders. p. 537. ISBN 978-1-4377-1604-7.
- ↑ Kennedy SM, Chambers R, Du W, Dimich-Ward H (December 2007). "Environmental and occupational exposures: do they affect chronic obstructive pulmonary disease differently in women and men?". Proceedings of the American Thoracic Society. 4 (8): 692–4. doi:10.1513/pats.200707-094SD. PMID 18073405.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Halbert RJ, Natoli JL, Gano A, Badamgarav E, Buist AS, Mannino DM (September 2006). "Global burden of COPD: systematic review and meta-analysis". Eur. Respir. J. 28 (3): 523–32. doi:10.1183/09031936.06.00124605. PMID 16611654.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ ۲۹٫۰۰ ۲۹٫۰۱ ۲۹٫۰۲ ۲۹٫۰۳ ۲۹٫۰۴ ۲۹٫۰۵ ۲۹٫۰۶ ۲۹٫۰۷ ۲۹٫۰۸ ۲۹٫۰۹ ۲۹٫۱۰ ۲۹٫۱۱ Pirozzi C, Scholand MB (July 2012). "Smoking cessation and environmental hygiene". Med. Clin. North Am. 96 (4): 849–67. doi:10.1016/j.mcna.2012.04.014. PMID 22793948.
- ↑ ۳۰٫۰ ۳۰٫۱ Devereux, Graham (2006). "Definition, epidemiology and risk factors". BMJ. 332 (7550): 1142–4. doi:10.1136/bmj.332.7550.1142. PMC 1459603. PMID 16690673.
- ↑ Laine, Christine (2009). In the Clinic: Practical Information about Common Health Problems. ACP Press. p. 226. ISBN 978-1-934465-64-6.
- ↑ ۳۲٫۰ ۳۲٫۱ Barnes, Peter J.; Drazen, Jeffrey M.; Rennard, Stephen I.; Thomson, Neil C., eds. (2009). "Relationship between cigarette smoking and occupational exposures". Asthma and COPD: Basic Mechanisms and Clinical Management. Amsterdam: Academic. p. 464. ISBN 978-0-12-374001-4.
- ↑ Rushton, Lesley (2007). "Chronic Obstructive Pulmonary Disease and Occupational Exposure to Silica". Reviews on Environmental Health. 22 (4): 255–72. doi:10.1515/REVEH.2007.22.4.255. PMID 18351226.
- ↑ ۳۴٫۰ ۳۴٫۱ ۳۴٫۲ ۳۴٫۳ Foreman MG, Campos M, Celedón JC (July 2012). "Genes and chronic obstructive pulmonary disease". Med. Clin. North Am. 96 (4): 699–711. doi:10.1016/j.mcna.2012.02.006. PMC 3399759. PMID 22793939.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Brode SK, Ling SC, Chapman KR (September 2012). "Alpha-1 antitrypsin deficiency: a commonly overlooked cause of lung disease". CMAJ. 184 (12): 1365–71. doi:10.1503/cmaj.111749. PMC 3447047. PMID 22761482.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Vestbo, Jørgen (2013). "Management of Exacerbations" (PDF). Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease. Global Initiative for Chronic Obstructive Lung Disease. pp. 39–45.
- ↑ ۳۷٫۰ ۳۷٫۱ ۳۷٫۲ Dhar, Raja (2011). Textbook of pulmonary and critical care medicine. New Delhi: Jaypee Brothers Medical Publishers. p. 1056. ISBN 978-93-5025-073-0.
- ↑ Palange, Paolo (2013). ERS Handbook of Respiratory Medicine. European Respiratory Society. p. 194. ISBN 978-1-84984-041-5.
- ↑ Lötvall, Jan (2011). Advances in combination therapy for asthma and COPD. Chichester, West Sussex: John Wiley & Sons. p. 251. ISBN 978-1-119-97846-6.
- ↑ Barnes, Peter (2009). Asthma and COPD : basic mechanisms and clinical management (2nd ed.). Amsterdam: Academic. p. 837. ISBN 978-0-12-374001-4.
- ↑ Hanania, Nicola (2010-12-09). COPD a Guide to Diagnosis and Clinical Management (1st ed.). Totowa, NJ: Springer Science+Business Media, LLC. p. 197. ISBN 978-1-59745-357-8.
- ↑ ۴۲٫۰ ۴۲٫۱ Beasley, V; Joshi, PV; Singanayagam, A; Molyneaux, PL; Johnston, SL; Mallia, P (2012). "Lung microbiology and exacerbations in COPD". International journal of chronic obstructive pulmonary disease. 7: 555–69. doi:10.2147/COPD.S28286. PMC 3437812. PMID 22969296.
- ↑ Murphy DMF, Fishman AP (2008). "Chapter 53". Fishman's Pulmonary Diseases and Disorders (4th ed.). McGraw-Hill. p. 913. ISBN 0-07-145739-9.
- ↑ ۴۴٫۰ ۴۴٫۱ Calverley PM, Koulouris NG (2005). "Flow limitation and dynamic hyperinflation: key concepts in modern respiratory physiology". Eur Respir J. 25 (1): 186–199. doi:10.1183/09031936.04.00113204. PMID 15640341.
- ↑ Currie, Graeme P. (2010). ABC of COPD (2nd ed.). Chichester, West Sussex, UK: Wiley-Blackwell, BMJ Books. p. 32. ISBN 978-1-4443-2948-3.
- ↑ ۴۶٫۰ ۴۶٫۱ ۴۶٫۲ ۴۶٫۳ ۴۶٫۴ Qaseem A, Wilt TJ, Weinberger SE, Hanania NA, Criner G, van der Molen T, Marciniuk DD, Denberg T, Schünemann H, Wedzicha W, MacDonald R, Shekelle P (August 2011). "Diagnosis and management of stable chronic obstructive pulmonary disease: a clinical practice guideline update from the American College of Physicians, American College of Chest Physicians, American Thoracic Society, and European Respiratory Society". Ann. Intern. Med. 155 (3): 179–91. doi:10.7326/0003-4819-155-3-201108020-00008. PMID 21810710.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ ۴۷٫۰ ۴۷٫۱ Young, Vincent B. (2010). Blueprints medicine (5th ed.). Philadelphia: Wolters Kluwer Health/Lippincott William & Wilkins. p. 69. ISBN 978-0-7817-8870-0.
- ↑ "COPD Assessment Test (CAT)". American Thoracic Society. Retrieved November 29, 2013.
- ↑ ۴۹٫۰ ۴۹٫۱ National Institute for Health and Clinical Excellence. Clinical guideline 101: Chronic Obstructive Pulmonary Disease. London, June 2010.
- ↑ Torres M, Moayedi S (May 2007). "Evaluation of the acutely dyspneic elderly patient". Clin. Geriatr. Med. 23 (2): 307–25, vi. doi:10.1016/j.cger.2007.01.007. PMID 17462519.
- ↑ BTS COPD Consortium (2005). "Spirometry in practice - a practical guide to using spirometry in primary care". pp. 8–9. Retrieved 25 August 2014.
- ↑ ۵۲٫۰ ۵۲٫۱ Mackay AJ, Hurst JR (July 2012). "COPD exacerbations: causes, prevention, and treatment". Med. Clin. North Am. 96 (4): 789–809. doi:10.1016/j.mcna.2012.02.008. PMID 22793945.
- ↑ Poole PJ, Chacko E, Wood-Baker RW, Cates CJ (2006). Poole, Phillippa (ed.). "Influenza vaccine for patients with chronic obstructive pulmonary disease". Cochrane Database Syst Rev (1): CD002733. doi:10.1002/14651858.CD002733.pub2. PMID 16437444.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ خطای یادکرد: خطای یادکرد:برچسب
<ref> غیرمجاز؛ متنی برای یادکردهای با نامGOLD2013ChpXوارد نشده است. (صفحهٔ راهنما را مطالعه کنید.). - ↑ ۵۵٫۰ ۵۵٫۱ ۵۵٫۲ Policy Recommendations for Smoking Cessation and Treatment of Tobacco Dependence. World Health Organization. pp. 15–40. ISBN 978-92-4-156240-9.
- ↑ Jiménez-Ruiz CA, Fagerström KO (March 2013). "Smoking cessation treatment for COPD smokers: the role of counselling". Monaldi Arch Chest Dis. 79 (1): 33–7. PMID 23741944.
- ↑ Kumar P, Clark M (2005). Clinical Medicine (6th ed.). Elsevier Saunders. pp. 900–1. ISBN 0-7020-2763-4.
- ↑ ۵۸٫۰ ۵۸٫۱ Tønnesen P (March 2013). "Smoking cessation and COPD". Eur Respir Rev. 22 (127): 37–43. doi:10.1183/09059180.00007212. PMID 23457163.
- ↑ "Why is smoking addictive?". NHS Choices. December 29, 2011. Retrieved November 29, 2013.
- ↑ Smith, Barbara K. Timby, Nancy E. (2005). Essentials of nursing: care of adults and children. Philadelphia: Lippincott Williams & Wilkins. p. 338. ISBN 978-0-7817-5098-1.
- ↑ Rom, William N.; Markowitz, Steven B., eds. (2007). Environmental and occupational medicine (4th ed.). Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins. pp. 521–2. ISBN 978-0-7817-6299-1.
- ↑ "Wet cutting". Health and Safety Executive. Retrieved November 29, 2013.
- ↑ George, Ronald B. (2005). Chest medicine: essentials of pulmonary and critical care medicine (5th ed.). Philadelphia, PA: Lippincott Williams & Wilkins. p. 172. ISBN 978-0-7817-5273-2.
- ↑ ۶۴٫۰ ۶۴٫۱ Vestbo, Jørgen (2013). "Management of Stable COPD". Global Strategy for the Diagnosis, Management, and Prevention of Chronic Obstructive Pulmonary Disease (PDF). Global Initiative for Chronic Obstructive Lung Disease. pp. 31–8.