فتق دیسک بینمهرهای
این آوریل ۲۰۲۱ ممکن است رونوشت از یک منبع باشد و احتمالاً در تناقض با سیاست حق تکثیر ویکیپدیا است. لطفاً با ویرایش مقاله این مشکل را با حذف هرگونه محتوای دارای حق تکثیر غیر آزاد برطرف کنید و محتوای آزاد را به درستی ارجاع دهید، یا محتوا را برای حذف برچسب بزنید. لطفاً مطمئن شوید که منبع نقض حق تکثیر خودش آینه ویکیپدیا نباشد. |
فتق دیسک بینمهرهای (به انگلیسی: Intervertebral Disc Herniation) عارضهای است که به علت ضربه یا بلندکردن جسم سنگین یا گاهی خود به خود در ستون فقرات اتفاق میافتد و طی آن آزاد شدن بخش مرکزی دیسک یا هسته دیسک (نوکلئوس پالپوزوس) ∗از قسمت محیطی آن یعنی آنولوس فیبروزوس ∗ باعث فشار بر روی ریشههای عصبی و ایجاد علائم بالینی میگردد.
| فتق دیسک بینمهرهای | |
|---|---|
 | |
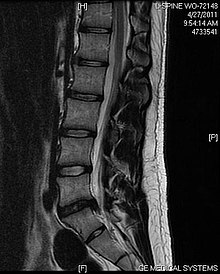
| فتق دیسک کمری در نمای امآرآی. | |
| تخصص | جراحی مغز و اعصاب |
| طبقهبندی و منابع بیرونی | |
| آیسیدی-۱۰ | M51.2 |
| آیسیدی-۹-سیام | 722.0-722.2 |
| اُمیم | ۶۰۳۹۳۲ |
| دادگان بیماریها | 6861 |
| مدلاین پلاس | 000442 |
| ئیمدیسین | orthoped/۱۳۸ radio/219 |
| سمپ | D007405 |
ساختمان دیسک[ویرایش]

دیسک بین مهرهای که (در این مقاله بهطور اختصار دیسک خوانده میشود) به صورت بالشتک یا صفحهای بین دو جسم مهره در ستون فقرات قرار میگیرد و جذبکننده فشارهایی است که به ستون مهرهها وارد میشود؛ بنابراین دیسکها همانند یک کمک فنر، ضربات وارده به ستون فقرات را خنثی میکنند. این عناصر به هنگام اعمال فشار، قابلیت تغییر شکل داشته و بدین طریق شدت ضربات را کاهش میدهند. شکل اصلی دیسکها زمانی که تحت فشار نباشند، کروی است؛ ولی هنگامی که در حد فاصل مهرهها قرار میگیرند، تحت تأثیر فشار وارده، پهن میشوند و شکل تخم مرغ را به خود میگیرند.[۱] دیسکها در ناحیه کمری (لومبار) به علت تحرک زیاد، ارتفاع بیشتری دارند. دو دیسک بین مهرهای L4-L5 و L5-S1 (قسمت پایینی کمر) که از تحرک بالایی برخوردار هستند، نسبت به دیسکهای فقرات کمری فوقانی ضخامت بیشتری دارند.
هر دیسک شامل دو قسمت است:
بخش مرکزی[ویرایش]
بنام هسته دیسک که نرم و مقدار آب آن نسبت به الیاف کلاژن آن بیشتر است. به این قسمت، نوکلئوس پالپوزوس ∗ میگویند. هسته دیسک یک بخش قابل اتساع است. دیسکها در طول روز مقداری از آب خود را از دست میدهند و در نتیجه کوتاهتر شده، ولی با استراحت دوباره به طول اولیه خود برمی گردند. بر این اساس، ممکن است بهطور طبیعی اختلاف قدی حدود ۲ سانتیمتر از صبح تا عصر ایجاد شود.
بخش محیطی[ویرایش]
هسته دیسک را دربر میگیرد. این قسمت، حلقه فیبری یا آنولوس فیبروزوس[۲] نامیده میشود. جنس بخش محیطی از نوع غضروف رشتهای (فیبروکارتیلاژ)∗ است. خاصیت ارتجاعی دیسک بستگی به کافی بودن مقدار آب موجود در هسته مرکزی و سالم بودن حلقه لیفی آن دارد.[۳] فشارهای اعمال شده به هسته دیسک به بخش محیطی دیسک انتقال مییابد. از این نظر، بخش محیطی در حفاظت از قسمت مرکزی نقش اساسی دارد.
نامگذاری[ویرایش]
فتق دیسک بین مهرهای در بین عموم مردم (حتی برخی پزشکان) به نامهای متفاوتی خوانده میشود. بهطور عمده به نام دیسک و فتق دیسک یا بهطور اشتباه سیاتیک گفته میشود، حال انکه «سیاتیک» تنها نام یک رشته عصبی است، و به درد ناشی از عصب سیاتیک (در کمر و اندام تحتانی) «سیاتیکالژی» گفته میشود.[۴] ولی اصطلاحات دیگری که آسیب وارده را بیان میکنند و در گفتگوی پزشکی مرسومند عبارتند از برجستگی دیسک ∗ بیرونزدگی یا هرنی دیسک∗ ∗ و فتق دیسک∗[۵]
علت (فیزیوپاتولوژی)[ویرایش]
دیسکها انعطافپذیر بوده و هر دیسک بین دو مهره قرار میگیرد. کشیدگی، پیچ خوردگی و فشار به ناحیه کمر که به عناصر پشتی ستون فقرات آسیب وارد میکند، میتواند به دیسک یا دیسکهایی که در جلو بین دو جسم مهرهای قرار میگیرد نیز صدمه وارد کند. هر دو قسمت محیطی و مرکزی دیسک آسیب پذیرند ولی اصطلاح فتق زمانی کاربرد دارد که قسمت مرکزی دچار آسیب شدید گردد که در این موارد، فتق با پارگی قسمت محیطی نیز همراه است. فتق هسته دیسک ممکن است در نتیجه اعمال نیروهای بیش از اندازه، نیروهای کم اما مداوم و مکرر بر روی دیسک یا وجود آنولوس معیوب پیش آید.[۶]

فتق دیسک میتواند به علت ساییدگی تدریجی و پارگی خود به خود بهخصوص در افرادی که کار نشسته دائمی دارند اتفاق افتد اما در اشخاصی که به حمل و نقل اجسام سنگین اشتغال دارند بیشتر از افراد دیگر است. در پارگیهای در اثر سائیدگی، بیماران دورههای دردهای طولانی و خفیف دارند ولی در پارگیهای حاد درد ناگهانی و شدید است. فشار داخل دیسک در حالت ایستاده کمتر از حالت نشسته و در حال نشسته کمتر از موقعی است که شخص در حالت ایستاده بطرف پائین خم میشود.[۷] در حرکت شدید خم شدن، هسته مرکزی دیسک به لبه پشتی الیاف حلقوی دور خود فشار آورده و آن را اگر ضعیف شده باشد پاره میکند و بطرف ریشه عصبی مربوط به آن دیسک فشار وارد میآورد.
هرچند وجود فشار دیسک بیرون زده، از عوامل اصلی علائم بالینی است، اما رادیکولیت شیمیائی∗ امروزه یکی از عوامل مهم در ایجاد درد کمر بحساب میآید و نمیتوان فقط وجود فشار روی نخاع یا ریشه عصبی را تنها عامل ایجاد درد دانست.[۸][۹][۱۰] آزاد شدن فاکتور التهابی TNF ∗ که بهطور عمده از پارگی دیسک حاصل میشود خود باعث تخریب و نکروز و اضمحلال و فساد بقیه دیسک شده و این التهاب در ایجاد درد مؤثر است.[۱۱][۱۲] همچنین بعضی گزارشهای علمی عوامل ژنتیک و جهش ژنی را در ایجاد فتق دیسک مؤثر دانستهاست.[۱۳] گودی کمر نیز میتواند خطر فتق دیسک کمر را افزایش دهد.[۱۴]
تکامل[ویرایش]
شواهدی وجود دارد که بیرونزدگی دیسک بینمهرهای که میتواند باعث کمردردهای مزمن شود در افرادی بیشتر دیده میشود که شکل مهرههای کمر آنها به مهرههای شمپانزهها و اورانگوتانها شباهت بیشتری دارد؛ به عبارت دیگر مهرههای کمر این افراد از نظر تکاملی کمتر برای راه رفتن روی دو پا تطبیق پیدا کردهاست. یکی از توضیحاتی که در این باره ارائه شده این است که در مسیر تکامل از موجودی چهار دست و پا به انسان دو پا، فشار بر روی ستون مهرهها افزایش یافتهاست. نتایج این پژوهش این فرضیه را که کمردرد ممکن است منشأ تکاملی داشته باشد تقویت میکند. شیوع بیماریهای ستون فقرات در انسان بیشتر از نخستیها است.[۱۵]
زائده اشمورل بیرونزدگی غضروف (دیسک) بین مهرهها به داخل بافت استخوانی مهره بالایی یا پایینی است. این زائده معمولاً دردناک نیست، بیشتر در سنین بالا دیده میشود و محصول فرسودگی مهره در گذر عمر است. در کسانی که شکل مهرهها بیشتر به شکل مهرههای اجداد ما شبیه است این فتق عمودی بین مهرهای بیشتر دیده میشود. علاوه بر این مهره اول کمر در صورت سلامت، به راحتی از مهره مشابه در شمپانزهها و اورانگوتانها قابل تشخیص است اما اگر این مهره سالم نباشد این تمایز دیده نمیشود؛ به عبارت دیگر زائده اشمورل مهره انسانی را به مهره نخستیها شبیه میکند.
علائم و نشانهها[ویرایش]
آسیبهای خفیف دیسک معمولاً درد موضعی ایجاد میکنند که میتواند به علت صدمه قسمت محیطی دیسک باشد یا به علت التهاب هسته دیسک که هنوز به مرحله فتق نرسیدهاست ولی به علت فشار ثانویه به اطراف، درجاتی از درد را ایجاد میکند. این حالت آسیب جدی محسوب نمیشود، مگر اینکه با ادامه نیروهای غیرطبیعی باعث از هم گسیختگی لایه محیطی و بیرون زدگی هسته دیسک∗ و فشار به رباط طولی پشتی، نخاع∗ و اعصاب نخاعی گردد. در این موارد، با توجه به میزان فشار به ریشههای عصبی حالات متفاوتی از درد را ایجاد میکند.
درصورت فشار به ریشههای عصبی در ناحیه کمر به علت فتق دیسک، درد ریشه عصب یا درد انتشاری∗ ایجاد میگردد که میتواند تا کل اندام تحتانی امتداد یابد. البته چون در ناحیه کمر دیسکهای L4-L۵ و L5-S۱ بیشتر تحت فشار قرار میگیرند بنابراین بیشتر درد عصب سیاتیک که مربوط به پشت اندام تحتانی است بهوجود میآید. دردهای ناشی از ریشه عصب (درد انتشاری) همچون سیاتیک با خم کردن ستون فقرات، نشستن، انجام فعالیت، سرفه و عطسه افزایش و با استراحت کاهش مییابد. اما باید توجه داشت که مسیر انتشار درد به محل دیسک دچار فتق شده در ستون فقرات دارد. دیسکهای ناحیه مهرههای گردنی درد انتشاری در بازو و ساعد و انگشتان دست ایجاد میکنند..
درد انتشاری و علائم بالینی به اشکال مختلف توسط بیمار احساس و بیان میگردد. گاهی به صورت گزگز سوزش و بیحسی در قسمتی از اندام احساس و بیان میشود. در ۵۰ ٪از موارد که بیرون زدگی دیسک کم است ممکنست هیچگونه علائمی در نزد بیمار وجود نداشته باشد.[۱۶][۱۷] اکثر پارگی و فتق دیسکها در قسمت کناری-خارجی∗ اتفاق میافتد به همین علت انتشار درد و علائم به یک طرف اندام حرکتی (راست یا چپ) محدود میباشد البته گاهی فتق دیسک از نوع مرکزی است و درد در دوطرف وجود دارد.
یافتههای بالینی[ویرایش]

- علامت بالا آوردن پا∗ یا آزمایش Lasegue یکی از یافتههای بالینی مهم در بیماران دچارفتق دیسک ناحیه کمری است. درحالی که بیمار دراز کشیدهاست معاینهکننده از زیر پاشنه پای بیمار گرفته و آرام پای بیمار را بلند میکند. اگر فتق دیسک بهوجود آمده باشد در حدود زاویه ۴۵ درجه درد تشدید مییابد. هرچند این معاینه ارزش اختصاصی∗ کمی دارد (۲۶٪) ولی دارای ارزش حساسیتی∗۹۱٪ است و منفی بودن تست کمک زیادی به رد کردن تشخیص فتق دیسک میکند.[۱۸][۱۹]
- کاهش قدرت عضلات ضعف و آتروفی عضلانی میتواند از علائم فتق دیسکهای مزمن باشد. کاهش رفلکس تاندون این عضلات نیز از علائم حرکتی (درمقابل علائم حسی) فتق دیسک است. ضعف عضلانی مربوط به ریشه عصبی است که گرفتار فشار دیسک شدهاست مثلاً در فتق دیسک مهره گردن، کاهش قدرت مشت کردن انگشتان دست و در دیسک کمری کاهش قدرت بالا آوردن مچ پا یا انگشت شست پا دیده میشود.[۲۰]
- کاهش حس سطحی و عمقی پوست∗ نسبت به محدوده گرفتاری ریشه عصبی، اختلال در حس پوست آن ناحیه بهوجود میآید.
- اختلال دفع ادرار و مدفوع اختلال فعالیت اسفنکترها در بیمارانی که دچار سندرم دماسبی∗ نخاع به علت فشار دیسک هستند شایع است.
- لنگیدن به علت ضعف یا فلج عضلات مربوط به ریشه عصبی گرفتار شده بهخصوص در عضلات ناحیه سُرین میتواند باعث بروز لنگیدن در بیمار شود.
محل فتق دیسک[ویرایش]
در ۹۵ ٪ مواقع فتق دیسکها در ناحیه بین مهره ۴و۵ کمری(L4-L5) یا بین ۵ کمری و اول خاجی(L5-S1) اتفاق میافتند. محل شایع بعدی دیسک بین مهره ۵ و ۶ گردنی است. در مهرههای پشتی بسیار نادر است.[۲۱] فتق معمولاً در قسمت کناری-خارجی رباط حلقوی، که نازک و ضعیف است اتفاق میافتد. در این حال محتویات هسته مرکزی دیسک به ریشه عصبی زیرین فشار میاورد مثلاً فتق دیسک بین مهره گردنی ۵ و ۶ به ریشه عصب ۶ فشار آورده و علائم مربوط به این عصب در دست ظاهر میگردد.[۲۱]
گردنی[ویرایش]
در مهرههای ۵ و ۶ شایعتر است و درد و علائم به شانه و کتف و تا انتهای انگشتان میتواند منتشر شود.
پشتی[ویرایش]
به علت پایداری بسیار زیاد مهرههای پشتی، فتق دیسک در این ناحیه نادر است.
کمری[ویرایش]
درد و علائم در ناحیه سُرین و ران و تا انتهای انگشتان بوده و در حقیقت در مسیر عصب سیاتیک گسترش مییابد. در گرفتاری عصبهای خاجی ممکنست بیمار علائم بیاختیاری ادرار و مدفوع پیدا نماید.[۲۲]
روشهای تشخیصی[ویرایش]
تشخیص فتق دیسک مهره توسط پزشکان به کمک بررسی تاریخچه بیمار و توجه به نشانهها و علائمی که بیمار بیان میکند و همچنین با انجام معاینه بالینی امکانپذیر است. روشهای غیر بالینی∗دیگر برای اثبات تشخیص لازم است.
- رادیوگرافی: هرچند انجام پرتونگاری ساده کمک زیادی به تشخیص فتق دیسک نمیکند، اما روش مناسب و لازم برای موارد مشکوک است. همچنین برای رد کردن تشخیص بیماریها و ضایعات دیگر کمک میکند.
- سی تی اسکن: کمک کمی در تشخیص فتق دیسک دارد و برای بررسی قطر کانال نخاع و ضایعه همراه مفید است.
- ام آرآی: یکی از بهترین امکانات تشخیصی در فتق دیسک است. این روش میتواند ریشههای عصبی و نخاعی و بافتهای اطراف را به خوبی نشان داده و تغییرات را ثبت کند. در نمای T2 فتق دیسک نمایان میگردد.
- میلوگرافی: در میلوگرافی با تزریق ماده رنگی مخصوص به فضای مغزی-نخاعی و پرتونگاری همزمان، میتوان ریشههای عصبی و فتق دیسک را مشخص کرد. با متداول شدن ام آرآی استفاده از این روش تقریباً منسوخ شدهاست. هرگونه کمردرد قبلی ممکن است با فشار اضافی مایع تزریقی میلوگرافی بدتر شود. مایعات طی چند ساعت پس از میلوگرام توسط بدن جذب میشوند و با این اتفاق درد اضافی کاهش مییابد.
- آزمایش انتشار عصب: بررسی توان انتشار عصبی و الکترومیوگرافی عضلات، در تشخیص فتق دیسک و یافتن ریشه گرفتار شده کمککنندهاست.[۲۰]
تشخیص افتراقی[ویرایش]
علائم و یافتههای بالینی خیلی از بیماریها و عارضههای زیر میتواند شبیه علائم فتق دیسک باشد:
- التهاب عضلات و غلاف عضلات∗
- آرتروز ستون فقرات
- تنگی مجرای نخاعی
- التهاب عفونی دیسک یا مهره
- غدههای خوشخیم یا بدخیم ستون فقرات
- نوروپاتی محیطی
- خونریزی داخل نخاع
- زونا
درمان[ویرایش]
درمان غیرجراحی[ویرایش]
اکثر بیماران بدون نیاز به روشهای درمان تهاجمی مانند جراحی، بهبود پیدا میکنند. نخستین مرحله درمان معمولاً تجویز داروهای ضدالتهاب غیراستروئیدی است.[۲۳] فیزیوتراپی، ماساژ درمانی، تمرینات ویژهٔ ورزشی و تجویز داروهای کورتیکواستروئیدی از دیگر روشهای درمانی هستند.[۲۴] بیمار باید بین ۳ تا ۶ ماه درمان غیر جراحی دیسک کمر را ادامه دهد و در صورت ادامه شرایط به سراغ جراحی میرویم اما نکته بسیار مهم اینست که در صورت بروز علائم اورژانسی شامل اختلال حسی و حرکتی پیشرونده و بیاختیاری ادرار و مدفوع بیمار باید ظرف ۴۸ ساعت جراحی گردد.[۲۵][۲۶]
درمان جراحی[ویرایش]
اگر شدت علائم زیاد باشد و با درمان طبی و فیزیوتراپی بهبود نیابد و در ام آر آی (MRI) و میلوگرافی نیز تأیید گردد نیاز به عمل جراحی دارد. بیمارانی که تحت عمل جراحی قرار میگیرند معمولاً دو دستهاند: یا درجاتی از آسیب عصبی قبل از عمل ایجاد شده بود یا فاقد این حالت بودند که باید بعد از عمل جراحی تحت درمان تکمیلی فیزیوتراپی قرار گیرند؛ به خصوص بیمارانی که قبل از عمل درجاتی از صدمه عصبی ایجاد شده باشد. دیسک خارج شده ممکن از منجر به مرگ شود.
درمان جراحی با دو روش انجام میشود:
- جراحی باز روش متداول و مرسوم در جراحی فتق دیسک میباشد وطی آن دیسک خراب شده تراشیده و برداشته میشود و ممکنست همراه آن جوش دادن مهره بالا و پائین آن هم طی عمل صورت گیرد. در مواردی این جوش دادن توسط پلاتین و پیچ و مهره انجام شده و دو مهره با فاصله از هم تثبیت میگردند.
- جراحی از شکاف کوچک پوستی∗ که خود به دو روش لیزری و آندوسکوپی از طریق برش کوچک پوستی انجام میشود.
- در روش جراحی دیسک کمر با لیزر، حفرهای به قطر یک میلیمتر در درون دیسک آزرده ایجاد میشود که به این وسیله فشار ناشی از بیرون زدگی دیسک بعضاً تا نصف مقدار اولیه کاهش میابد.[۲۷]
طبق گزارشهای معتبر روش جراحی باز نتایج بهتری نسبت به روشهای بسته داشتهاست.[۲۸]
کایروپرکتیک∗[ویرایش]
برطبق گزارش سازمان بهداشت جهانی و گزارشهای متعدد دیگر، کایروپرکتیک در فتق دیسک مهرهای نه تنها مفید نبوده بلکه با عوارض شدید همراه است.[۲۹]
جستارهای وابسته[ویرایش]
یادداشت[ویرایش]
پانویس[ویرایش]
- ↑ هاشمی کهن زاد، شهریار. ص 173
- ↑ Annulus fibrosus
- ↑ اعلمی هرندی. ص ۱۵۳
- ↑ «درمان درد آرتروز و سیاتیک». ISI Articles. دریافتشده در ۲۰۲۱-۱۲-۰۷.
- ↑ December 19, 2011. "Slipped discs: "they do not actually 'slip'..."". Emedicinehealth.com. Archived from the original on 6 March 2012. Retrieved 2011-12-19.
- ↑ ناصری. ص ۲۶۶
- ↑ Wheeless textbook
- ↑ Marshall LL, Trethewie ER (1973). "Chemical irritation of nerve-root in disc prolapse". Lancet. 2 (7824): 320. doi:10.1016/S0140-6736(73)90818-0. PMID 4124797.
{{cite journal}}: Unknown parameter|month=ignored (help) - ↑ McCarron RF, Wimpee MW, Hudkins PG, Laros GS (1987). "The inflammatory effect of nucleus pulposus. A possible element in the pathogenesis of low-back pain". Spine. 12 (8): 760–4. doi:10.1097/00007632-198710000-00009. PMID 2961088.
{{cite journal}}: Unknown parameter|month=ignored (help)نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Takahashi H, Suguro T, Okazima Y, Motegi M, Okada Y, Kakiuchi T (1996). "Inflammatory cytokines in the herniated disc of the lumbar spine". Spine. 21 (2): 218–24. doi:10.1097/00007632-199601150-00011. PMID 8720407. Archived from the original on 3 October 2018. Retrieved 10 March 2012.
{{cite journal}}: Unknown parameter|month=ignored (help)نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Igarashi A, Kikuchi S, Konno S, Olmarker K (2004). "Inflammatory cytokines released from the facet joint tissue in degenerative lumbar spinal disorders". Spine. 29 (19): 2091–5. doi:10.1097/01.brs.0000141265.55411.30. PMID 15454697. Archived from the original on 3 October 2018. Retrieved 10 March 2012.
{{cite journal}}: Unknown parameter|month=ignored (help)نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Séguin CA, Pilliar RM, Roughley PJ, Kandel RA (2005). "Tumor necrosis factor-alpha modulates matrix production and catabolism in nucleus pulposus tissue". Spine. 30 (17): 1940–8. doi:10.1097/01.brs.0000176188.40263.f9. PMID 16135983. Archived from the original on 3 October 2018. Retrieved 10 March 2012.
{{cite journal}}: Unknown parameter|month=ignored (help)نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Yuichiro Hirose; et al. (2008), "A Functional Polymorphism in THBS2 that Affects Alternative Splicing and MMP Binding Is Associated with Lumbar-Disc Herniation", American Journal of Human Genetics, 82 (5): 1122–1129, doi:10.1016/j.ajhg.2008.03.013, PMC 2427305, PMID 18455130
{{citation}}: Explicit use of et al. in:|author=(help); Unknown parameter|month=ignored (help) - ↑ «دیسک کمر چه علائم و درمانهایی دارد (سوزن سوزن شدن پاها، کمردرد و …)». چطور. ۲۰۲۱-۰۹-۲۵. دریافتشده در ۲۰۲۲-۰۱-۲۴.
- ↑ The ancestral shape hypothesis: an evolutionary explanation for the occurrence of intervertebral disc herniation in humans بایگانیشده در ۲۸ آوریل ۲۰۱۵ توسط Wayback Machine BMC Evolutionary Biology 2015
- ↑ Robert E Windsor (2006). "Frequency of asymptomatic cervical disc protrusions". Cervical Disc Injuries. eMedicine. Archived from the original on 8 January 2009. Retrieved 2008-02-27.
- ↑ Ernst CW, Stadnik TW, Peeters E, Breucq C, Osteaux MJ (2005). "Prevalence of annular tears and disc herniations on MR images of the cervical spine in symptom free volunteers". Eur J Radiol. 55 (3): 409–14. doi:10.1016/j.ejrad.2004.11.003. PMID 16129249.
{{cite journal}}: Unknown parameter|month=ignored (help)نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Waddell G, McCulloch JA, Kummel E, Venner RM (1980). "Nonorganic physical signs in low-back pain". Spine. 5 (2): 117–25. doi:10.1097/00007632-198003000-00005. PMID 6446157.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ Devillé WL, van der Windt DA, Dzaferagić A, Bezemer PD, Bouter LM (2000). "The test of Lasègue: systematic review of the accuracy in diagnosing herniated discs". Spine. 25 (9): 1140–7. doi:10.1097/00007632-200005010-00016. PMID 10788860.
{{cite journal}}: نگهداری یادکرد:نامهای متعدد:فهرست نویسندگان (link) - ↑ ۲۰٫۰ ۲۰٫۱ Wheeless
- ↑ ۲۱٫۰ ۲۱٫۱ Wheeless. "Disc Herniation" (به انگلیسی). Wheelessonline. Retrieved 10 March 2012.
- ↑ eMedicine
- ↑ Vroomen, Patrick C. A. J.; de Krom, M. C. T. F. M.; Knottnerus, J. A. (2002-02). "Predicting the outcome of sciatica at short-term follow-up". The British Journal of General Practice: The Journal of the Royal College of General Practitioners. 52 (475): 119–123. ISSN 0960-1643. PMC 1314232. PMID 11887877.
{{cite journal}}: Check date values in:|date=(help) - ↑ Leininger, Brent; Bronfort, Gert; Evans, Roni; Reiter, Todd (2011-02). "Spinal manipulation or mobilization for radiculopathy: a systematic review". Physical Medicine and Rehabilitation Clinics of North America. 22 (1): 105–125. doi:10.1016/j.pmr.2010.11.002. ISSN 1558-1381. PMID 21292148.
{{cite journal}}: Check date values in:|date=(help) - ↑ روشهای درمان غیر جراحی دیسک کمر (۲۰۲۲-۱۱-۲۴). «دیسک کمر». lumbar disc. دریافتشده در ۲۰۲۳-۰۳-۲۷.
- ↑ مراحل درمان غیر جراحی فتق دیسک بینمهرهای (۱۴۰۰-۰۶-۰۵). «دکتر سید علی شمسا». دریافتشده در ۲۰۲۳-۱۰-۱۶.
- ↑ «فتق دیسک کمر چیست و راههای درمان آن کدام است؟». مرکز اطلاعات علمی جهاد دانشگاهی.
- ↑ Effectiveness of percutaneous laser disc decompression versus conventional open discectomy in the treatment of lumbar disc herniation; design of a prospective randomized controlled trial Patrick A Brouwer, Wilco C Peul, Ronald Brand, Mark P Arts, Bart W Koes, Annette A van den Berg, Mark A van Buchem BMC Musculoskelet Disord. 2009; 10: 49. Published online 2009 May 13. doi: 10.1186/1471-2474-10-49 PMCID: PMC2697136
- ↑ WHO guidelines on basic training and safety in chiropractic. "2.1 Absolute contraindications to spinal manipulative therapy", p. 21. WHO
- Wheeless Textbook of Orthopedics Disc Herniation بازدید ۹–۳–۲۰۱۲
- وبگاه eMedicine.Medscape Lumbar disc disease
- وبگاه Orthoinfo.aaos بازدید ۹–۳–۲۰۱۲.
- ناصری، نسرین، فیزیوتراپی در ضایعات ارتوپدیک، صبح سعادت
- قاضی جهانی، بهرام، ترجمه مبانی طب سسیل، بیماریهای مغز و اعصاب. مرکز نشر اشارت
- اعلمی هرندی، بهادر، اصول ارتوپدی و شکسته بندی، چاپ ششم، نشر فروغ اندیشه
- میلوگرام چیست
- ^ Nucleous Pulposus
- ^ Annulus fibrosus
- ^ Fibrocartilage
- ^ Bulging
- ^ Slipped
- ^ Protrude
- ^ Extrude
- ^ Chemical Radiculitis
- ^ Tumor Necrosing Factor
- ^ Posterior Longitudinal Ligament
- ^ Radicular
- ^ Postero-Lateral
- ^ Straight Leg Raising
- ^ specificity
- ^ sensitivity
- ^ Paresthesia
- ^ Cauda Equina Syndrome
- ^ Paraclinic
- ^ Myofasciitis
- ^ Epidural injection
- ^ PerCutaneous Discectomy
- ^ Manipulation

