شکستگی فوق کوندیلی بازو
| شکستگی سوپراکوندیلار استخوان بازو Supracondylar humerus fracture | |
|---|---|
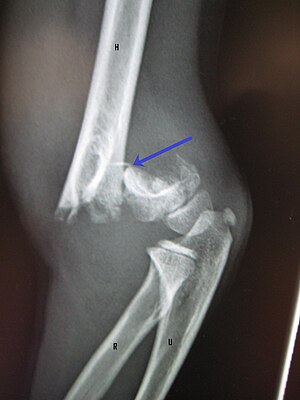 | |
| تصویر با اشعه ایکس از آرنج کودک خردسال که شکستگی سوپراکوندیلار جابجا شده را نشان میدهد | |
| تخصص | ارتوپدی |
| طبقهبندی و منابع بیرونی | |
شکستگی سوپراکوندیلار استخوان بازو (به انگلیسی: Supracondylar humerus fracture) شکستگی دیستال استخوان بازو درست بالای مفصل آرنج است. شکستگی معمولاً عرضی یا مایل و بالای کندیلها و اپی کندیلهای داخلی و جانبی است. این الگوی شکستگی در بزرگسالان نسبتاً نادر است، اما شایعترین نوع شکستگی آرنج در کودکان است. در کودکان، بسیاری از این شکستگیها بدون جابجایی هستند و با گچگیری قابل درمان هستند. برخی از آنها زاویه دار یا جابجا شدهاند و بهتر است با جراحی درمان شوند. در کودکان، اکثر این شکستگیها را میتوان بهطور مؤثر با انتظار بهبودی کامل درمان کرد.[۱] برخی از این آسیبها میتوانند به دلیل بهبودی ضعیف یا آسیبهای عروق خونی یا عصبی همراه با شکستگی، با عوارض جدی پیچیده شوند.
علائم و نشانهها
[ویرایش]کودک بلافاصله پس از ضربه از درد و تورم روی آرنج شکایت میکند و عملکرد اندام فوقانی آسیب دیده را از دست میدهد. شروع دیرهنگام درد (ساعتها پس از آسیب) میتواند به دلیل ایسکمی عضلانی (کاهش تأمین اکسیژن) باشد. این میتواند منجر به از دست دادن عملکرد عضلات شود.[۲]
مهم است که زنده بودن اندام آسیب دیده پس از تروما بررسی شود. پارامترهای بالینی مانند دمای اندامهای اندام (گرم یا سرد)، زمان پر شدن مجدد مویرگی، اشباع اکسیژن اندام آسیب دیده، وجود نبضهای دیستال (نبضهای رادیال و اولنار)، ارزیابی اعصاب محیطی (اعصاب رادیال، مدین و اولنار) و ارزیابی هر زخمی که نشان دهنده شکستگی باز باشد در این بررسی مهمند. در صورتی که نبضهای دیستال قابل لمس نیستند، باید سونوگرافی داپلر برای اطمینان از جریان خون اندام آسیب دیده انجام شود. شاخه بین استخوانی قدامی عصب مدین اغلب در جابجایی خلفی جانبی قطعه شکسته شده دیستال استخوان بازو آسیب میبیند زیرا قطعه پروگزیمال به سمت قدامی داخلی جابجا میشود. این آسیب عصبی را ضعف دست با علامت ضعیف "OK" در معاینه فیزیکی نشان میدهد (نمی توان علامت "OK" را انجام داد، در عوض بیمار پولپ یا قسمت نرم دو انگشت نشانه و شست را بهم میفشارد که به ان pincer grasp میگویند). در صورت جابجایی دیستال هومروس به سمت خلفی داخلی، عصب رادیال آسیب میبیند. این به این دلیل است که قطعه پروگزیمال به صورت قدامی جانبی جابجا میشود. عصب اولنار معمولاً در شکستگی تیپ فلکشن آسیب میبیند زیرا در آرنج از زیر اپی کندیل داخلی استخوان بازو عبور میکند.[۲]
به داخل کشیده شدن، گودی یا اکیموز پوست درست در جلوی استخوان بازو، نشانهای از جا اندازی سخت است زیرا ممکن است قطعه پروگزیمال قبلاً به عضله براکیالیس و لایه زیر جلدی پوست نفوذ کرده باشد.[۲] که به این علامت بالینی نشانه پوکرینگ puckering sign میگویند.
عوارض
[ویرایش]انقباض Volkmann
[ویرایش]تورم و آسیب عروقی به دنبال شکستگی میتواند منجر به ایجاد سندرم کمپارتمان شود که منجر به عارضه طولانی مدت انقباض Volkmann میشود (خم شدن ثابت آرنج، پرونیشن ساعد، خم شدن مچ دست، و اکستانسیون مفصل متاکارپوفالانژیال). بنابراین، جا اندازی زودهنگام جراحی برای جلوگیری از این نوع عارضه اندیکاسیون دارد.[۲]
بد جوش خوردن
[ویرایش]استخوان دیستال بازو پس از شکستگی به آرامی رشد میکند (تنها ۱۰ تا ۲۰ درصد رشد طولی استخوان بازو را شامل میشود)، بنابراین اگر شکستگی فوق کندیل به درستی اصلاح نشود، میزان بد جوش خوردن زیاد است. چنین بد جوشی میتواند منجر به تغییر شکل واروس کوبیتوس شود.[نیازمند منبع]
سازوکار
[ویرایش]نوع اکستنشن شکستگیهای سوپراکوندیلار بازو معمولاً از افتادن روی دست دراز شده ناشی میشود که معمولاً منجر به هیپر اکستانسیون تحت فشار آرنج میشود. اولکرانون به عنوان یک تکیه گاه عمل میکند که استرس را بر روی دیستال هومروس (ناحیه فوق کندیلار) متمرکز میکند و باعث میشود استخوان بازو دیستال برای شکستگی مستعد شود. ناحیه فوق کندیلار در سنین ۶ تا ۷ سالگی تحت ریمودلینگ یا شکلگیری مجدد قرار میگیرد و این ناحیه را نازک و مستعد شکستگی میکند. شریانها و اعصاب مهم (عصب مدیان، عصب رادیال، شریان بازویی و عصب اولنار) در ناحیه فوق کندیل قرار دارند و در صورت آسیب دیدن این ساختارها میتوانند عوارض ایجاد کنند. آسیب پذیرترین ساختار برای آسیب دیدگی عصب مدیان است.[۲] در همین حال، شکستگی سوپراکوندیلر استخوان بازو از نوع فلکشن کمتر شایع است. با افتادن روی راس آرنج یا افتادن با بازو پیچ خورده در پشت رخ میدهد. این باعث جابجایی قدامی قطعه پروگزیمال استخوان بازو میشود.[۳]
تشخیص
[ویرایش]- درد و تورم در ناحیه آرنج وجود دارد. خونریزی در محل شکستگی منجر به افیوژن یا تجمع مایع با حجم زیاد در مفصل آرنج میشود.[نیازمند منبع]
- بسته به جابجایی شکستگی، ممکن است تغییر شکل وجود داشته باشد. با جابجایی شدید، ممکن است یک گودی قدامی ناشی به دام افتادن انتهای استخوان پروگزیمال در داخل عضله دوسر دیده شود (علامت پوکرینگ).
- پوست معمولاً دست نخوردهاست. اگر پارگی پوست داشته باشیم و این پارگی با محل شکستگی ارتباط برقرار کند، شکستگی از نوع شکستگی باز (open fracture) است که خطر عفونت را افزایش میدهد.
- وضعیت عروقی باید ارزیابی شود، از جمله دما و پرفیوژن دست، زمان پر شدگی مجدد مویرگی، و وجود نبض شریان رادیال قابل لمس. وضعیت عروق اندام به عنوان "طبیعی"، "بدون نبض با دست دارای پرفیوژن (گرم، صورتی)" یا "بدون نبض و دست بدون پرفیوژن (رنگ پریده)" (به "عوارض عصبی عروقی" زیر مراجعه کنید) طبقهبندی میشود.
- وضعیت عصبی باید از جمله عملکرد حسی و حرکتی اعصاب رادیال، اولنار و مدیان ارزیابی شود (به «عوارض عصبی عروقی» زیر مراجعه کنید). نقایص نورولوژیک در ۱۰–۲۰ درصد بیماران مشاهده میشود. عصب که بیشتر آسیب میبیند، عصب مدیان است (بهطور خاص، بخش بین استخوانی قدامی عصب مدین). آسیب به اعصاب اولنار و رادیال کمتر شایع است.
اشعه ایکس
[ویرایش]تشخیص با تصویربرداری به کمک اشعه ایکس تأیید میشود. نمای قدامی خلفی (AP) و جانبی مفصل آرنج باید گرفته شود. هر محل دیگری که درد، تغییر شکل یا حساسیت و تندرنس دارد نیز نیاز به عکسبرداری با اشعه ایکس برای آن ناحیه دارد. اشعه ایکس از ساعد (AP و جانبی) نیز باید به دلیل ارتباط رایج شکستگیهای فوق کندیلار با شکستگی ساعد انجام شود. در حالت ایدهآل، آتل باید برای بی حرکت کردن آرنج در فلکشن ۲۰ تا ۳۰ درجه استفاده شود تا از آسیب بیشتر عروق خونی و اعصاب در حین انجام اشعه ایکس جلوگیری شود. آتلگیری محل شکستگی با خم شدن کامل یا اکستنشن آرنج توصیه نمیشود زیرا میتواند رگهای خونی و اعصاب را روی قطعات استخوان کشیده یا باعث برخورد این ساختارها به محل شکستگی شود.[۲]
بسته به سن کودک، قسمتهایی از استخوان همچنان در حال رشد است و اگر هنوز کلسیفیه نشده باشد، در اشعه ایکس دیده نمیشود. کاپیتولوم بازو اولین جایی است که در سن یک سالگی استخوانی میشود. سر رادیوس و اپی کندیل داخلی استخوان بازو در سن ۴ تا ۵ سالگی شروع به استخوانی شدن میکند و به دنبال آن تروکله استخوان بازو و اولکرانون اولنا در ۸ تا ۹ سالگی و اپی کندیل جانبی استخوان بازو در ۱۰ سالگی استخوانی میشود.[۲]
اشعه ایکس قدامی
[ویرایش]
زاویه حمل (Carrying angle) را میتوان از طریق نمای AP از آرنج با اندازهگیری زاویه باومن ارزیابی کرد.[۲] دو تعریف از زاویه بومن وجود دارد:
اولین تعریف از زاویه باومن، زاویه ای است بین خطی موازی با محور طولی شفت بازو و خطی که در امتداد اپیکوندیل جانبی کشیده شدهاست.[نیازمند منبع]
تعریف دیگری از زاویه باومن نیز به عنوان زاویه بازو- کاپیتلار شناخته می شود. این زاویه بین خط عمود بر محور بلند استخوان بازو و صفحه رشد کندیل جانبی است. مقادیر نرمال گزارش شده برای محدوده زاویه باومن بین ۹ تا ۲۶ درجه است. زاویه بیش از ۱۰ درجه قابل قبول در نظر گرفته میشود.[۴]
اشعه ایکس جانبی
[ویرایش]در نمای جانبی آرنج، پنج ویژگی رادیولوژیکی وجود دارد که باید به آنها توجه شود: علامت قطره اشک (tear drop sign)، خط قدامی بازو (anterior humeral line AHL)، خط کورونویید، علامت دم ماهی، و علامت پد چربی/نشانه بادبان (قدامی و خلفی).[۲]
علامت قطره اشک - علامت قطره اشک در رادیوگرافی معمولی دیده میشود، اما در شکستگی سوپراکوندیلار مختل میشود.
خط قدامی بازو - خطی است که در امتداد کورتکس قدامی استخوان بازو در نمای جانبی به سمت پایین کشیده شده قبلاً عنوان میشد که این خط باید از یک سوم میانی کاپیتولوم استخوان بازو عبور کند.[۵] اگر از یک سوم قدامی کپیتولوم عبور کند، نشان دهنده جابجایی خلفی قطعه دیستال است. مطالعات جدید نشان داده که اگر این خط حتی مماس به لبه قدامی کاپیلوم باشد هم کفایت میکند
علامت پد چربی/نشانه بادبان - تشخیص شکستگی بدون جابجایی ممکن است دشوار باشد و خط شکستگی ممکن است در اشعه ایکس قابل مشاهده نباشد. با این حال، وجود افیوژن مفصل در شناسایی شکستگی غیر جابجا شده مفید است. خونریزی ناشی از شکستگی باعث اتساع کپسول مفصلی میشود و به نوبه خود بافت چربی حفرات قدامی را به طرف قدام و بافت چربی موجود در حفره خلفی دیستال بازو یعنی اوله کرانون فوسا را به خلف جابجا میکند که در نمای جانبی به صورت ناحیه تیره تری در جلو و خلف دیده میشود و به عنوان علامت بادبان شناخته میشود.
خط کورونوئید - خطی که در امتداد مرز قدامی زایده کورونوئید اولنا کشیده شدهاست باید قسمت قدامی کندیل جانبی استخوان بازو را لمس کند. اگر کندیل جانبی در خلف این خط ظاهر شود، نشان دهنده جابجایی خلفی کندیل جانبی است.
علامت دم ماهی - قطعه دیستال به دور قطعه پروگزیمال چرخیدهاست، بنابراین انتهای تیز قطعه پروگزیمال شبیه به شکل دم ماهی است.
-
علامت بادبان قدامی و خلفی در یک کودک با شکستگی ظریف سوپراکوندیلر
-
normalخط قدامی بازو (خط سیاه) در یک کودک چهار ساله که محل عبور ان از کاپیتلوم با رنگ سبز نشان داده شدهاست.
-
خط قدامی بازو در سنی که هنوز کپیتلوم استخوانی نشده ارزش چندانی ندارد همانند این کودک شش ماهه .[۶]
طبقهبندی
[ویرایش]
| تایپ کنید | توضیحات[۲] |
|---|---|
| I | بدون جابجایی |
| II | زاویه دار با کورتکس خلفی دست نخورده |
| IIA | زاویه دار |
| IIB | زاویه درا با چرخش |
| III | جابجایی کامل اما دارای تماس پریوستال (داخلی/جانبی) است |
| IIIA | لولا داخلی پریوستال دست نخوردهاست. قطعه دیستال به طرف خلفی داخلی یا پوسترومدیال میرود |
| IIIB | لولای پریوستال جانبی دست نخوردهاست. قطعه دیستال به سمت خلفی جانبی یا پوسترولترال میرود |
| IV | اختلال پریوستیال همراه با ناپایداری در هر دو حالت فلکشن و اکستنشن |
مدیریت
[ویرایش]
گارتلند نوع I
[ویرایش]شکستگیهای بدون جابجایی یا جابجایی کم (کمتر از ۲ میلیمتر) را میتوان با استفاده از آتل بالای آرنج در فلکشن ۹۰ درجه به مدت ۳ هفته درمان کرد. برای جلوگیری از سندرم کمپارتمان و آسیب عروقی باید از گچگیری و خم کردن شدید مفصل آرنج خودداری شود. در صورتی که واروس محل شکستگی در مقایسه با آرنج معمولی بیش از ۱۰ درجه باشد، جااندازی بسته و پین گذاری از راه پوست (percutaneous pinning PCP)با استفاده از تشدید کننده تصویر اشعه ایکس (سی ارم) در داخل اتاق عمل توصیه میشود. در یک مطالعه، برای آن دسته از کودکانی که پین گذاری از راه پوست انجام شد، بیحرکتی با استفاده از آتل خلفی و آویز بازو (ارم اسلینگ) در مقایسه با بیحرکتی با استفاده از آویز کولار و کاف (collar and cuff sling)، زودتر فعالیت خود را از سر گرفت. هر دو روش نمرات درد و سطح فعالیت مشابهی را در دو هفته از درمان نشان میدهند.[۲]
گارتلند نوع II
[ویرایش]شکستگیهای گارتلند نوع II نیاز به جااندازی بسته و گچ در خمش ۹۰ درجه دارد. اگر برای حفظ جا اندازی نیاز به خمش بیش از ۹۰ درجه باشد، پینینگ از راه پوست لازم است. جااندازی بسته با پینینگ از راه پوست میزان عوارض پایینی دارد. جااندازی بسته را میتوان با اعمال کشش در امتداد محور بلند استخوان بازو با آرنج در فلکشن جزئی (۳۰ درجه) انجام داد. اکستانسیون کامل آرنج توصیه نمیشود زیرا ساختارهای عصبی عروقی میتوانند در اطراف قطعه پروگزیمال استخوان بازو قلاب شوند. اگر مشکوک به سوراخ شدن عضله براکیالیس از ناحیه پروگزیمال بازو باشد، باید به جای آن کشش تدریجی روی استخوان بازو اعمال شود. پس از آن، جا اندازی از طریق هایپرفلکسیون آرنج میتواند با فشار دادن اولکرانون به سمت قدامی انجام شود. اگر قطعه دیستال به صورت داخلی چرخیده باشد، مانور جا اندازی را میتوان با اعمال فشار اضافی روی سمت داخلی آرنج با پروناسیون ساعد بهطور همزمان اعمال کرد.[۲]
گارتلند نوع III و IV
[ویرایش]Gartland III و IV ناپایدار و مستعد آسیب عصبی عروقی هستند؛ بنابراین، جااندازی بسته یا باز همراه با پینینگ از راه پوست در عرض ۲۴ ساعت روش ترجیحی درمان با عوارض کم است. اگرچه شکستگیهای گارتلند نوع III با جابجایی خلفی داخلی قطعه دیستال را میتوان با جا اندازی بسته و گچ مدیریت کرد، آنهایی که جابجایی خلفی جانبی دارند ترجیحاً باید با پینینگ از راه پوست ثابت شوند.[۲]
پین گذاری از راه پوست
[ویرایش]پینینگ یاپین گذاری از راه پوست معمولاً بر روی دو طرف داخلی یا جانبی آرنج تحت هدایت تشدیدکننده تصویر اشعه ایکس یا سی ارم انجام میشود. خطر آسیب عصبی در هنگام قرار دادن پینهای داخلی و جانبی ۱٫۸ برابر بیشتر از قرار دادن پین جانبی به تنهایی وجود دارد. با این حال، قرار دادن پینهای داخلی و جانبی نسبت به پینهای جانبی به تنهایی قادر به تثبیت مناسب تر شکستگیها هستند؛ بنابراین، قرار دادن پینهای داخلی و جانبی باید با احتیاط انجام شود تا از آسیبهای عصبی در اطراف ناحیه آرنج جلوگیری شود.[۲]
پینینگ از راه پوست باید زمانی انجام شود که با دستکاری یا منیپولاسیون نتوانیم جا اندازی را انجام دهیم، پس از جااندازی بسته موفق شکستگی ناپایدار باشد، نقص عصبی در حین یا پس از دستکاری شکستگی رخ دهد، و برای تعیین یکپارچگی رگهای خونی و اعصاب به کاوش جراحی نیاز است. در شکستگیهای باز ، دبریدمان زخم جراحی باید برای جلوگیری از هرگونه عفونت در مفصل آرنج انجام شود. تمام شکستگیهای نوع II و III که برای حفظ جا اندازی نیاز به خم شدن آرنج بیش از ۹۰ درجه دارند، باید توسط پینینگ از راه پوست ثابت شوند. همه شکستگیهای نوع IV سوپرا کندیلار استخوان بازو ناپایدار هستند؛ بنابراین، نیاز به پینینگ از راه پوست دارد. علاوه بر این، هرگونه پلی تروما با شکستگیهای متعدد در یک طرف که نیاز به مداخله جراحی داشته باشد، اندیکاسیون دیگری برای پینینگ از راه پوست است.[۲]
پیگیری
[ویرایش]برای شکستگیهای روتین جابجا شده سوپراکوندیلار که نیاز به پینینگ از راه پوست دارند، ارزیابی رادیوگرافی و ارزیابی بالینی را میتوان تا برداشتن پین به تعویق انداخت. پینها فقط زمانی برداشته میشوند که در هفتههای ۳ تا ۴ هیچ حساسیتی در ناحیه آرنج وجود نداشته باشد. پس از برداشتن پین، حرکت آرنج میتواند آغاز شود.[۲]
عوارض عصبی عروقی
[ویرایش]عدم وجود نبض رادیال در ۶ تا ۲۰ درصد موارد شکستگی سوپراکوندیلار گزارش شدهاست. این به این دلیل است که شریان بازویی اغلب در شکستگیهای گارتلند نوع II و نوع III آسیب میبیند، بهویژه زمانی که قطعه دیستال به سمت خلفی-لترال جابجا میشود (قسمت پروگزیمال به سمت قدامی داخلی جابجا شدهاست). جا اندازی باز/بسته با پینینگ از راه پوست اولین خط مدیریت است. با این حال، در صورتی که نبض پس از جا اندازی بهبود نیابد، کاوش جراحی شریان و اعصاب بازویی اندیکاسیون دارد (الزام اور میگردد)، بهویژه زمانی که درد مداوم در محل شکستگی وجود دارد (نشان دهنده ایسکمی اندام)، نقصهای عصبی (پارستزی، گزگز، بیحسی) و علائم اضافی دال بر پرفیوژن ضعیف (زمان پر کردن مجدد مویرگی طولانی مدت و تغییر رنگ مایل به آبی انگشتان) دیده شود.[۲] در همین حال، برای دست صورتی و بدون نبض (نبض رادیال وجود ندارد اما با پرفیوژن خوب در اندامها) پس از جااندازی موفقیتآمیز و پینینگ از راه پوست، بیمار همچنان میتواند تا زمانی که علائم اضافی ایسکمی ایجاد شود که نیاز به کاوش جراحی را اجباری میکند، بدون جراحی تحت مراقبت بماند.[۷]
نقایص عصبی مجزا (ایزوله) در ۱۰ تا ۲۰ درصد موارد رخ میدهد و در شکستگیهای نوع III گارتلند میتواند به ۴۹ درصد برسد. نوراپراکسی (نقص موقت عصبی ناشی از انسداد هدایت عصبی) شایعترین علت نقص عصبی در شکستگیهای فوق کندیل است. چنین نقایص عصبی در عرض دو یا سه ماه برطرف میشود. با این حال، اگر عصب در طی این بازه زمانی بهبود نیافت، کاوش جراحی برای بررسی اسیبهای احتمالی عصب اندیکاسیون دارد.[۲]
همه گیرشناسی
[ویرایش]از نظر شیوع شکستگیهای سوپراکوندیلار بازو معمولاً در کودکان بین ۵ تا ۷ سال (۹۰ درصد موارد)، پس از شکستگیهای ترقوه و ساعد قرار دارد. این شکستگی بیشتر در پسران رخ میدهد و ۱۶ درصد از کل شکستگیهای کودکان و ۶۰ درصد از کل شکستگیهای آرنج کودکان را تشکیل میدهد. مکانیسم آسیب بیشتر به دلیل افتادن روی دست دراز است.[۲] آسیب نوع اکستنشن (۷۰٪ از تمام شکستگیهای آرنج) شایع تر از آسیب نوع خمشی (۱٪ تا ۱۱٪ از تمام آسیبهای آرنج) است.[۳] آسیب اغلب در اندام غیر غالب رخ میدهد. آسیب نوع خمشی بیشتر در کودکان بزرگتر دیده میشود. شکستگیهای باز میتواند تا ۳۰ درصد موارد رخ دهد.[۲]
منابع
[ویرایش]مشارکتکنندگان ویکیپدیا. «Supracondylar humerus fracture». در دانشنامهٔ ویکیپدیای انگلیسی، بازبینیشده در ۱ دسامبر ۲۰۲۱.
- ↑ "OrthoKids - Elbow Fractures". orthokids.org. Retrieved 2017-08-24.
- ↑ ۲٫۰۰ ۲٫۰۱ ۲٫۰۲ ۲٫۰۳ ۲٫۰۴ ۲٫۰۵ ۲٫۰۶ ۲٫۰۷ ۲٫۰۸ ۲٫۰۹ ۲٫۱۰ ۲٫۱۱ ۲٫۱۲ ۲٫۱۳ ۲٫۱۴ ۲٫۱۵ ۲٫۱۶ ۲٫۱۷ ۲٫۱۸ ۲٫۱۹ Vineet, Kumar; Ajai, Singh (1 December 2016). "Fracture Supracondylar Humerus: A Review". Journal of Clinical and Diagnostic Research. 10 (12): RE01–RE06. doi:10.7860/JCDR/2016/21647.8942. PMC 5296534. PMID 28208961. خطای یادکرد: برچسب
<ref>نامعتبر؛ نام «Vineet 2016» چندین بار با محتوای متفاوت تعریف شده است. (صفحهٔ راهنما را مطالعه کنید.). - ↑ ۳٫۰ ۳٫۱ Eira, Kuoppala; Roope, Parvianien; Tytti, Pokka; Minna, Serlo; Juha-Jaakko, Sinikumpu (11 May 2016). "Low incidence of flexion-type supracondylar humerus fractures but high rate of complications". Acta Orthopaedica. 87 (4): 406–411. doi:10.1080/17453674.2016.1176825. PMC 4967285. PMID 27168001. خطای یادکرد: برچسب
<ref>نامعتبر؛ نام «Eira 2016» چندین بار با محتوای متفاوت تعریف شده است. (صفحهٔ راهنما را مطالعه کنید.). - ↑ خطای یادکرد: خطای یادکرد:برچسب
<ref> غیرمجاز؛ متنی برای یادکردهای با نامcanale2012وارد نشده است. (صفحهٔ راهنما را مطالعه کنید.). - ↑ Kilborn, Tracy; Moodley, Halvani; Mears, Stewart (2015). "Elbow your way into reporting paediatric elbow fractures – A simple approach". South African Journal of Radiology. 19 (2). doi:10.4102/sajr.v19i2.881. ISSN 2078-6778.
- ↑ Kilborn, Tracy; Moodley, Halvani; Mears, Stewart (2015). "Elbow your way into reporting paediatric elbow fractures – A simple approach". South African Journal of Radiology. 19 (2). doi:10.4102/sajr.v19i2.881. ISSN 2078-6778.
- ↑ Griffin, K.J.; Walsh, S.R.; Markar, S.; Tang, T.Y.; Boyle, J.R.; Hayes, P.D. (2008). "The Pink Pulseless Hand: A Review of the Literature Regarding Management of Vascular Complications of Supracondylar Humeral Fractures in Children". European Journal of Vascular and Endovascular Surgery. 36 (6): 697–702. doi:10.1016/j.ejvs.2008.08.013. PMID 18851922.
کتابشناسی - فهرست کتب
[ویرایش]- De Pellegrin, M.; Fracassetti, D; Moharamzadeh, D; Origo, C; Catena, N (2018). "Advantages and disadvantages of the prone position in the surgical treatment of supracondylar humerus fractures in children. A literature review". Injury. 49: S37–S42. doi:10.1016/j.injury.2018.09.046. PMID 30286976.



![خط قدامی بازو در سنی که هنوز کپیتلوم استخوانی نشده ارزش چندانی ندارد همانند این کودک شش ماهه .[۶]](http://upload.wikimedia.org/wikipedia/commons/thumb/a/a3/Anterior_humeral_line_in_a_6_month_old_child.jpg/156px-Anterior_humeral_line_in_a_6_month_old_child.jpg)